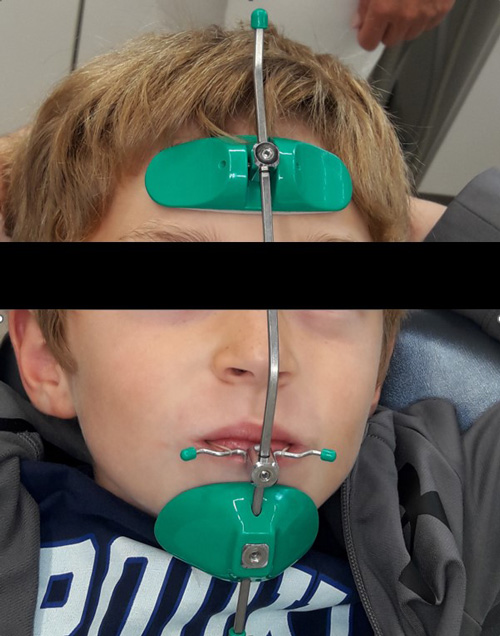
Delaire Maske
Die Gesichtsmaske (Delaire-Maske) ist ein kieferorthopädisches Gerät, das zur Korrektur von bestimmten Kieferfehlstellungen bei Kindern eingesetzt wird. Sie ist insbesondere bei Kindern hilfreich, die einen unterentwickelten Oberkiefer aufweisen. Der Oberkiefer liegt im Verhältnis zum Unterkiefer zu weit hinten.
Die Gesichtsmaske stützt sich auf der Stirn und dem Kinn ab und ist über elastische Bänder mit einer kieferorthopädischen Apparatur, die sich im Mund des Kindes befindet, verbunden. Die elastischen Bänder üben einen sanften Zug auf den Oberkiefer aus und helfen ihn während des Wachstums nach vorne zu bewegen. Damit dies geschieht, sollte die Maske circa 2 Stunden vor dem Schlafengehen und dann die ganze Nacht getragen werden. Die Behandlungsdauer mit der Maske richtet sich nach der Korrekturbedürftigkeit. Typischerweise ist eine Tragedauer von einem bis eineinhalb Jahren notwendig. Durch eine gute Tragezeit kann die Behandlungszeit auf 9 Monate verkürzt und eine sanfte und erfolgreiche Korrektur der Kieferfehlstellung erzielt werden.
Die Behandlung gilt insbesondere im Alter von 7 bis 13 Jahren als sehr effektiv, wenn die Knochenentwicklung und das Unterkieferwachstum noch andauert. Die beste Wirkung wird meist in der frühen Wechselgebissphase erreicht (7–9 Jahre), weil die Maske in dieser Zeit vorwiegend auf die Kiefer wirkt. Je älter der Patient ist, desto mehr wirkt sie sich auf die Stellung der Zähne aus und desto weniger konzentriert sich die Wirkung auf die Kieferfehlstellungen.
SUS...(Sabbagh Universal Spring)
Die Sabbagh Universal Spring (SUS) ist ein Teleskopelement mit integrierter Druckfeder, das an der festen Zahnspange befestigt wird und den Oberkiefer mit dem Unterkiefer verbindet. Die SUS dient u. a. zur Korrektur eines zurückliegenden Unterkiefers, zur Bewegung von Backenzähnen und zur Behandlung von Kiefergelenkdysfunktionen. Der Einsatz der SUS ist die ideale Lösung für Patienten mit mangelnder Kooperationsbereitschaft, geringem Restwachstum, ungewolltem Zahnverlust im Unterkiefer. Die SUS ist schonend für das Kiefergelenk und hilft, Extraktionen und dysgnathische Operationen zu vermeiden.
Die SUS bewegt den Unterkiefer in einem Zeitraum von 6-12 Monaten durch die natürlichen Kräfte der Mundmuskulatur nach vorne. Gleichzeitig verändern sich die Kiefergelenke und die Stellung der Zähne zueinander.
Kosten für eine Zahnspange (20%)
Eine kieferorthopädische Behandlung erfordert Geduld und kostet Geld. Bevor es mit Zahnspange oder Zahnschiene losgeht, sollte man sich über die Kosten informieren, die auf einen zukommen. Welche Kosten werden von der Krankenkasse übernommen? Welche Kosten werden nicht übernommen? Wann muss die Zahnspange privat bezahlt werden? Wer nicht alles auf einmal bezahlen kann oder will, kann auf verschiedene Finanzierungsmöglichkeiten wie Ratenzahlung zurückgreifen.
Bei der Frage, welche Kosten von der gesetzlichen Krankenkasse (GKV) übernommen werden, kommt das sogenannte KIG-System ins Spiel. KIG steht für kieferorthopädische Indikationsgruppen. Anhand des Fortschritts des Zahnwechsels und durch die Einstufung von fünf Schweregraden wird beurteilt, ob die Kosten übernommen werden. Bei Grad eins und zwei werden die Kosten von der gesetzlichen Krankenkasse nicht übernommen. Bei Grad drei bis fünf beteiligt sich die gesetzliche Krankenkasse an den Kosten. Ob man privat noch etwas extra zahlt, hängt von den gewählten Zusatzleistungen ab.
Wurde der Behandlungsplan von der gesetzlichen Krankenkasse genehmigt, werden die Kosten für die beantragten Leistungen zu 80 Prozent direkt übernommen. Ergänzend müssen während der Behandlung 20 Prozent der Kosten als Eigenanteil vom Patienten selbst getragen werden. Sind mehrere Kinder in Behandlung reduziert sich ab dem zweiten Kind der Eigenanteil auf 10 Prozent.
Achtung: Bei vorzeitigem Abbruch oder fehlender Mitarbeit der Behandlung bekommt man die bezahlten Eigenanteile von der Krankenkasse nicht mehr zurück!
Patienten, die privat versichert sind, sollten einen Blick in ihre vertraglich gewählten Versicherungsbedingungen werfen. Darin steht individuell, wie die Kostenübernahme.
Bei gesetzlich versicherten Patienten wird vierteljährlich eine Rechnung über die in dem Behandlungsquartal erbrachten kieferorthopädischen Leistungen erstellt. 80 Prozent werden direkt mit der Krankenkasse abgerechnet. Über 20 Prozent der Leistungen erhält der Patient eine Rechnung über den Eigenanteil. Nach erfolgreichem Abschluss der KFO-Therapie wird der Eigenanteil von der Krankenkasse zurückerstattet. Dabei müssen die Rechnungen vom Kieferorthopäden und eine Abschlussbestätigung der Behandlung bei der Krankenkasse eingereicht werden.
Bei privat Versicherten kann die Rechnungsstellung jederzeit erfolgen, allerdings in der Regel vierteljährlich. Einige Kieferorthopäden rechnen auch bei gesetzlich versicherten Patienten nach dem Prinzip der Kostenerstattung ab.
Neben dem Schweregrad des KIG-Systems spielen das Stadium des Zahnwechsels und das Alter des Patienten eine Rolle. Denn die gesetzliche Krankenkasse übernimmt die Kosten der Behandlung erst, wenn sich der Patient in der zweiten Wechselgebissphase zwischen ca. dem 9-12. Lebensjahr befindet. Ausnahmen für einen früheren Behandlungsbeginn sind bei ausgeprägten Fehlstellungen im Rahmen einer Frühbehandlung möglich.
Außerdem muss mit der kieferorthopädischen Behandlung vor dem 18. Geburtstag begonnen werden. Nach Erreichen der Volljährigkeit zahlt die Krankenkasse die Therapie nur in extremen.
Wenn sich die gesetzliche Krankenkasse bei KIG-Einstufung 1 oder 2 nicht an den Kosten beteiligt oder ein volljähriger Patient aber dennoch eine Zahnspange benötigt, werden die Kosten nach Art und Dauer der Behandlung individuell anhand der Gebührenordnung für Zahnärzte (GOZ) kalkuliert.
Nichts macht nervöser als versteckte Kosten oder eine unerwartet hohe Rechnung während einer kieferorthopädischen Behandlung. Aus diesem Grund wird nach eingehender Diagnostik und unter Berücksichtigung der Wünsche des Patienten ein Heil- und Kostenplan erstellt. Er enthält die notwendigen Gebührenpositionen nach GOZ zur genauen Übersicht der Zahnspangenkosten.
Eine kieferorthopädische Behandlung mit einer Zahnspange stellt die Patienten häufig vor eine finanzielle Herausforderung. Doch nur weil die gesetzliche Krankenkasse die Kosten einer Behandlung nicht übernimmt, muss man auf ein gesundes Gebiss und gerade Zähne nicht verzichten. Auch für Zahnspangenkosten gibt es verschiedene Finanzierungsmöglichkeiten.
Diese vier Möglichkeiten gibt es:
1. Ratenzahlung
Gerade bei einer umfangreichen KFO-Therapie können die Kosten schnell in die Höhe schießen. Darum bieten die meisten Kieferorthopäden die Möglichkeit der Ratenzahlung über die Praxissoftware an. Mit einer definierten Summe pro Monat kann der Patient die Kosten der Behandlung nach und nach abbezahlen und so die finanzielle Belastung abfedern. Eine Ratenzahlung kann aber auch über externe Finanzdienstleister oder Factoring-Gesellschaften abgeschlossen werden.
2. Zusatzversicherung
Wer gesetzlich versichert ist, kann eine zusätzliche private Zahnzusatzversicherung abschließen. Mit einem monatlichen Beitrag sichert man sich so Leistungen, die von der Krankenkasse nicht übernommen werden. Hilfreich ist das vor allem dann, wenn ein Patient im KIG-System im Schweregrad eins oder zwei eingestuft wurde sowie bei volljährigen Patienten. Auch sinnvolle Zusatzleistungen sind von einer Zahnzusatzversicherung in der Regel abgedeckt. Wichtig ist nur, dass die private Zusatzversicherung vor der Feststellung einer Behandlungsnotwendigkeit abgeschlossen wurde.
3. Kredit aufnehmen
Auch ein Kredit kann bei finanziellen Engpässen oder sehr hohen Behandlungskosten Abhilfe schaffen. Der Patient sollte hierbei rechtzeitig einen Termin mit seiner Bank vereinbaren und sich über mögliche Kredite und deren Höhe informieren. Häufig stellt bereits ein Kleinkredit ab 1000 Euro eine deutliche Erleichterung dar.
4. Kosten bei der Steuer angeben
Was viele nicht wissen: Die Zahnspangenkosten können bei der Steuererklärung als außergewöhnliche Belastung angegeben werden.
Quellen
- Das Gesundheitsportal medondo.health
- Verbraucherzentrale: Vorschuss und Ratenvereinbarung beim Kieferorthopäden (Stand: 31. Januar 2022)
- KZBV-Pressemitteilung: Neue Vereinbarung schafft zusätzliche Transparenz und Sicherheit (13. Januar 2017)
- Sozialgesetzbuch (SGB V), Fünftes Buch, Gesetzliche Krankenversicherung, § 29 SGB V Kieferorthopädische Behandlung, Stand: Zuletzt geändert durch Art. 1b G v. 23.5.2022 I 760
Zuzahlung bei Zahnspange: Diese fünf Leistungen sind sinnvoll
Grundsätzlich gilt, dass die gesetzlichen Krankenkassen bis zum 18. Lebensjahr die Kosten für eine kieferorthopädische Behandlung bei Zahnfehlstellungen oder Kieferanomalien bezahlen, wenn die KIG-Kriterien erfüllt sind. Bei kieferorthopädischen Behandlungen mit festen Zahnspangen bieten Kieferorthopäden häufig Behandlungs- und Materialalternativen an. Die Kosten dafür werden nicht von den gesetzlichen Krankenkassen übernommen und müssen aus eigener Tasche bezahlt werden. Doch sind außervertragliche Leistungen (AVL) notwendig? Und welche privaten Zusatzleistungen sind sinnvoll?
Private Zusatzleistungen gibt es in allen medizinischen Bereichen. Viele Patienten kennen die individuellen Gesundheitsleistungen unter dem Begriff IGeL Leistungen. Auch in der Kieferorthopädie gibt es Leistungen, welche die gesetzliche Krankenkasse nicht übernimmt. In der Kieferorthopädie ist eher der Begriff außervertragliche Leistungen (AVL) verbreitet.
Die gesetzlichen Krankenkassen beteiligen sich bis zum 18. Lebensjahr an den Kosten für eine kieferorthopädische Behandlung, wenn die KIG-Kriterien vorliegen. In Ausnahmefällen übernimmt die gesetzliche Krankenkasse bei Patienten über 18 Jahren mit gravierenden Zahn- und Kieferfehlstellungen die Behandlungskosten, wenn eine kombiniert kieferorthopädisch-kieferchirurgische Therapie notwendig wird. Jedoch umfassen die Erstattungen grundsätzlich nur die Grundversorgung, also lediglich Behandlungen, die zweckmäßig, ausreichend und wirtschaftlich sind. Wer allerdings eine zeitgemäße, unauffälligere und angenehmere Korrektur möchte, kommt an privaten Zusatzleistungen nicht vorbei. Was sinnvoll ist und was nicht, muss man immer im Einzelfall betrachten. Diese privaten Leistungen sind aber generell empfehlenswert.
Fünf sinnvolle private KFO Zusatzleistungen auf einen Blick
1. Private Zusatzleistung: Diagnostik
Niemand behandelt gern im Blindflug. Röntgenbilder sind für eine gute Diagnostik und Dokumentation des zu behandelnden Falls notwendig. Der Leistungskatalog der gesetzlichen Krankenkassen gibt dabei genau vor, wie viele Röntgenaufnahmen oder Modelle erstellt werden dürfen. Oft ist die Anzahl der Röntgenaufnahmen oder Modelle aber nicht ausreichend, um eine professionelle Behandlung zu gewährleisten. Dann kommen die privaten Zusatzleistungen (AVL) ins Spiel. Dadurch können z.B. weitere Fernröntgenseitenaufnahmen (FRS) durchgeführt werden, um die kieferorthopädische Therapie exakt auf den Patienten anzupassen. Auch zusätzliche Abdrücke oder Scans zur Erstellung von Diagnostikmodellen können sinnvoll sein.
2. Private Zusatzleistung: Vorab-Erkennung von Funktionsstörungen
Die kieferorthopädische Erstuntersuchung dient der Abklärung von Indikation und Zeitpunkt kieferorthopädisch-therapeutischer Maßnahmen. Die detaillierte Untersuchung der Kiefergelenke auf Funktionsstörungen ist nicht Bestandteil des Leistungskatalogs der gesetzlichen Krankenkassen. Stattdessen ist lediglich vorgesehen, dass der Kieferorthopäde die Grundfunktionen des Gebisses (z. B. Öffnen und Schließen des Mundes) überprüft. Auch während der Behandlung ist keine Funktionsanalyse zur Prüfung möglicher Fehlstellungen der Kiefergelenke (CMD) vorgesehen. Die manuelle und instrumentelle Funktionsanalyse sind daher private Zusatzleistungen, die aber meist von Zusatzversicherungen abgedeckt werden.
3. Private Zusatzleistung: unauffällige Bracketbehandlung
Insbesondere Jugendliche wünschen sich häufig eine möglichst unauffällige Bracketbehandlung. Zum Glück bietet die moderne Kieferorthopädie hier Brackets, die aufgrund ihres zahnfarbenen Materials (Keramik- oder Kunststoffbrackets) oder einer deutlich reduzierten Größe (Minibrackets) weniger auffällig im Mund sind. Zahnfarben beschichtete Bögen runden zudem den ästhetischen Eindruck ab. Darüber hinaus kann auch durch das zungenseitige Platzieren von Brackets auf der Rückseite der Zähne (Lingualtechnik) eine komplett unsichtbare Korrektur ermöglicht werden. Leider gehören diese weniger auffälligen Behandlungslösungen nicht zum Leistungskatalog der gesetzlichen Kassen. Diese erstatten lediglich klassische Brackets, die groß sind und keine Vorprogrammierung besitzen und Bögen aus Edelstahl. Wer also eine unauffällige Bracketbehandlung wünscht und Wert auf eine schöne Optik legt, kann dies über eine private Zusatzleistung verwirklichen.
4. Private Zusatzleistung: Spezialbögen für gewebeschonende, effektive Behandlungen
Auch bei den Bogenmaterialien gibt es hochmoderne Alternativen zu dem Bogen aus Edelstahl. Sogenannte thermoelastische Spezialbögen aus Nickel-Titan sind Bögen, die eine schonende, sanfte Behandlung für den Patienten garantieren. Zahnbewegungen und die einhergehenden knöchernen Umbauvorgänge erfolgen durch diese elastischen Bögen schonender und fühlen sich deutlich angenehmer an. Patienten, die eine sanfte und trotzdem effektive und schnelle Behandlung wünschen, können sich dies durch eine private Zusatzleistung ermöglichen oder zahlen die Differenz zu den Kassenbögen.
5. Private Zusatzleistung: zusätzliche Prophylaxe-Maßnahmen
Ein großes Thema bei privaten Zusatzleistungen ist die Prophylaxe. Feste Zahnspangen erschweren das tägliche Zähneputzen erheblich. Um dem erhöhten Kariesrisiko vorzubeugen, bietet sich das Aufbringen eines Schutzlacks an, der die Zahnflächen versiegelt und während der Behandlung weniger anfällig für schädliche Bakterien macht. Diese Bracketumfeldversiegelung, deren Kosten nicht übernommen werden, ist empfehlenswert. Das Gleiche gilt für die professionelle Zahnreinigung und Fluoridierung, die in regelmäßigen Abständen erfolgen sollte. Hier zahlt die Kasse nur zweimal im Jahr die Individual-Prophylaxe (IP) beim Zahnarzt, was jedoch bei eingeschränkter und vor allem unzureichender Mundhygiene nicht ausreichend ist.
Versiegelung der Zahnflächen als Schutz vor Karies I Quelle: intern
Fazit:
Durch den Abschluss außervertraglicher Leistungen (AVL) besteht die Möglichkeit, die kieferorthopädische Behandlung zu optimieren und modernste Behandlungstechniken in Anspruch zu nehmen. Allerdings ist die komplette Therapie mit Aligner eine Privatleistung. Oft werden vom Kieferorthopäden Ratenzahlungen oder Möglichkeiten zur Finanzierung angeboten, wenn keine Zusatzversicherung für die Zusatzkosten aufkommt. Die Zusatzleistungen werden nach der Gebührenordnung für Zahnärzte (GOZ) abgerechnet. In den Bundesländern können jedoch unterschiedliche Regelungen existieren.
Quellen
- Das Gesundheitsportal medondo.health
- Bogenformen und Bogenmaterialien. In: Bock JJ, Bock J: Grundwissen Kieferorthopädie. Spitta Verlag, Balingen 2005, S. 105-105.
- Festsitzende Apparaturen. In: Bock JJ, Bock J: Grundwissen Kieferorthopädie. Spitta Verlag, Balingen 2005, S. 98-101.
- Private Zusatzleistungen: Welche sind sinnvoll? In: Bückmann B: Kieferorthopädie. Stiftung Warentest, Berlin 2009, S. 87-100.
- Richtlinien des Bundesausschusses der Zahnärzte und Krankenkassen über Maßnahmen zur Verhütung von Zahnerkrankungen (Individualprophylaxe)
- Zahnzusatzversicherung im Test: 91 von 244 Tarifen sind sehr gut | Stiftung Warentest
- Zahnzusatzversicherung für Kinder | die 37 besten KFO-Tarife im Waizmann-Vergleich (waizmanntabelle.de)
- Schopf P: Die Kieferorthopädischen Indikationsgruppen [KIG] I. Teil. Zahnärztlicher Gesundheitsd 2002; 32: 16–22
- Schopf P: Kieferorthopädische Abrechnung: BEMA, KIG, GOZ 2012/GOÄ. Quintessenz Verlags-GmbH, Berlin 2013
- Das Gesundheitsportal medondo.health
Zahnschmelz polieren statt Zähne ziehen (ASR)
Endlich keine schiefen Zähne mehr! Dieser Wunsch ist für viele der Hauptgrund, weshalb sie eine Praxis für Kieferorthopädie aufsuchen. Aber oft ist zu wenig Platz für alle Zähne im Kiefer. Damit keine gesunden Zähne zur Platzgewinnung gezogen werden müssen, ist eine Option, zwischen den Zähnen geringfügig Zahnschmelz wegzupolieren.
Der Kieferorthopäde entscheidet,
- wie weit die Kiefer zur Platzgewinnung verbreitert werden sollen
- Zähne nach hinten oder vorn verschoben werden sollen
- ob Zähne gezogen werden müssen oder
- ob Platz durch approximale Schmelzreduktion (ASR) geschaffen werden soll
Approximale Schmelzreduktion oder ASR: Was ist das?
ASR (approximale Schmelzreduktion), IPR (inter proximal reduction) oder “Stripping” der Zähne wird auch als seitlicher Zahnschmelzabtrag bezeichnet – eine Technik, die routinemäßig von Fachzahnärzten für Kieferorthopädie oder Zahnärzten insbesondere zur Platzgewinnung bei Engstand eingesetzt wird. Dabei werden die Kontaktflächen einzelner Zähne – oft im Frontzahnbereich – zu ihrem jeweiligen Nachbarzahn hin mit dünnen Diamantstreifen oder Diamantscheiben poliert und so die Zahnbreite um winzige zehntel Millimeter reduziert. Es wird also nur eine geringe Menge Zahnschmelz wegpoliert.
Diese gängige Methode bringt viele Vorteile mit sich.
1. Es müssen keine Zähne gezogen werden
Mit ASR lässt sich der fehlende Platz ausgleichen, ohne dass dafür Zähne gezogen werden müssen. Sie schafft den Raum für erforderliche Zahnbewegungen, um Zähne letztlich in ihre korrekte Position bewegen zu können.
2. Größere Kontaktflächen zwischen den Zähnen erhöhen die Stabilität
Durch das Polieren der seitlichen Zahnkontaktflächen von punktförmig zu flächig werden diese zudem vergrößert. Das gewährleistet eine bessere Stabilität des erzielten Therapieergebnisses. Ein weiterer Vorteil: Da keine Zähne gezogen werden müssen, ist auch kein Schließen großer Extraktionslücken erforderlich. So sind insgesamt weniger Zahnbewegungen nötig. Womit wir bei einem weiteren Pluspunkt der Schmelzpolitur wären: der Verkürzung der Gesamtbehandlungsdauer.
3. Korrektur „schwarzer Dreiecke“ und Harmonisierung von Zahnformen
Auch hinsichtlich Ästhetik hat die Methode Vorteile. Denn das Erscheinungsbild der Frontzähne lässt sich dabei optimieren. Sogenannte „schwarze Dreiecke“, aufgrund extrem dreieckiger Zahnformen und der damit einhergehenden Vergrößerung der Zahnzwischenräume entstehen, können beseitigt werden. Aber auch von Natur aus unschöne Zahnformen sind mithilfe einer Schmelzpolitur ebenso korrigierbar wie beispielsweise zu voluminöse Zahnfüllungen. Kleine Korrekturen können einen großen Effekt bewirken. Sollte das Ausmaß der schwarzen Dreiecke zu groß sein, können Kunststoffaufbauten, Veneers oder eine Zahnfleischplastik Abhilfe schaffen.
In der Regel werden nur bleibende Zähne seitlich poliert. Im Milchgebiss findet diese Technik nur in Ausnahmefällen ihre Anwendung, z. B. wenn fehlender Platz für den Durchbruch eines bleibenden Zahns geschaffen, bei Verweilen von Milchzähnen durch Nichtanlagen oder Zwangsbisse und Frühkontakte durch Schmelzpolitur von Milchzahnhöckern beseitigt werden sollen.
4. Zahnflächen danach viel glatter als zuvor
Eine approximale Schmelzpolitur kann manuell oder mithilfe von rotierenden Instrumenten erfolgen. Das ist nicht schmerzhaft und fühlt sich in etwa so an wie eine Zahnsteinentfernung. Dass dabei minimal Zahnschmelz abgetragen wird, ist ausdrücklich gewünscht. Anschließend werden die bearbeiteten Flächen hochglanzpoliert, wodurch die Zähne viel glatter werden als zuvor. Das macht sie sogar weniger anfällig für das Anhaften von kariesfördernder Plaque. Zur Remineralisierung der Schmelzflächen wird abschließend eine Tiefenfluoridierung durchgeführt.
Ist ASR für die Zähne schädlich?
Richtig durchgeführt ist ASR unschädlich für die Zähne. Studien haben gezeigt, dass die Zähne dadurch weder anfälliger für Karies noch temperaturempfindlicher werden. Lässt sich durch das Verfahren die Extraktion eines Zahns vermeiden, ist es auch deutlich weniger invasiv.
Fazit:
Durch die sanfte Schmelzpolitur kann die Extraktion gesunder Zähne vermieden werden, die Zähne werden nicht aus dem Knochen bewegt und das Behandlungsergebnis kann durch die flächigen Kontaktpunkte besser stabilisiert werden.
Quellen:
- Bückmann B: Kieferorthopädie. Stiftung Warentest, Berlin 2009. S. 144
- Diedrich P: Kieferorthopädische Behandlung Erwachsener. In: Kieferorthopädie III. Hrsg.: Diedrich P. Elsevier Verlag München. 2002. S. 202.
- Goldbecher H, Goldbecher C: Approximale Schmelzreduktion (ASR) – Routine in der Kieferorthopädie? In: KN Kompendium. Supplement der Kieferorthopädie Nachrichten. 2015:54-56.
- Kailasam V, Rangarajan H, Easwaran HN, Muthu MS: Proximal enamel thickness of the permanent teeth: A systematic review and meta-analysis. In: Am J Orthod Dentofacial Orthop. 2021 Dec;160(6):793-804.e3.
- Lapenaite E, Lopatiene K: Interproximal enamel reduction as a part of orthodontic treatment. In: Stomatologija. 2014;16(1):19-24.
- Rossouw PE, Tortorella A: Enamel reduction procedures in orthodontic treatment. In: J Can Dent Assoc. 2003 Jun;69(6):378-83.
- Das Gesundheitsportal medondo.health
Logopädie und Frühbehandlung
Eine Frühbehandlung hilft, optimale Bedingungen für ein gesundes Kiefer- und Gesichtswachstum zu schaffen. Nebenbei werden dabei auch Zähne begradigt. Wie diese präventive Methode wirkt, wann man anfangen sollte und wie sie abläuft.
Was ist eine myofunktionelle Therapie in der Kieferorthopädie?
Eine myofunktionelle Therapie (MFT) durchgeführt von Logopäden hat das Ziel, myofunktionelle Störungen zu beheben. Darunter versteht man ein Ungleichgewicht der Muskulatur im Zungen-, Lippen- und Wangen. Die Funktion dieser Muskeln wirkt sich auf die Form von Kieferknochen und Zähnen aus und umgekehrt. Beeinflusst man die Funktion, solange Kiefer und Gesicht noch im Wachstum sind, kann man auch die Form beeinflussen – zum Beispiel einen zu schmalen Kiefer weiten. Bestenfalls wachsen die Zähne dann von vornherein gerade und eine Behandlung mit fester Zahnspange wird vermieden oder zumindest vereinfacht und verkürzt. Die myofunktionelle Therapie kombiniert mit einer kieferorthopädischen Frühbehandlung beim Kieferorthopäden ist also eine präventive Methode.
Woher kommen Zahn- und Kieferfehlstellungen?
Fehlstellungen von Zähnen und Kiefern haben zu einem geringen Teil genetische Ursachen. Eine größere Rolle als die Genetik spielen aber - Umwelteinflüsse wie fehlender Lippenschluss, Mundatmung mit offener Mundhaltung, fehlerhafte Ruhelage der Zunge, falsches Schlucken, zu geringe Kiefernutzung sowie zu langes Saugen an Schnuller oder Daumen. Diese funktionelle Komponente bei der Entstehung von Zahn- und Kieferfehlstellungen kann man beeinflussen - unter anderem durch eine myofunktionelle Therapie.
Ab welchem Alter ist eine myofunktionelle Therapie sinnvoll?
Prävention kann gar nicht früh genug beginnen v.a. mit der Aufklärung der Eltern. Möglichst wenig Schnuller und Daumenverwendung, viel und kräftig Kauen mit geschlossenem Mund sind Beispiele, wie Kiefer und damit das orofaziale System von Anfang an richtig wächst. Myofunktionelle Therapie funktioniert bei kleinen Kindern v.a. über die Aufklärung und Anleitung der Eltern. Später kann die myofunktionelle Therapie stärker die Kinder in den Fokus der Therapie nehmen. Bei ausgeprägterem Fehlwachstum ist der MFT am effektivsten, wenn sie parallel zu einer kieferorthopädischen Frühbehandlung durchgeführt wird. Die Kinder müssen bei dieser Behandlung aktiv mitarbeiten. Deswegen ist die Zeit vor der Grundschulzeit oft ein gutes Alter für den Start der MFT und Frühbehandlung.
Das Ziel: mehr als nur gerade Zähne
Durch eine myofunktionelle Therapie kann man gerade Zähne erreichen - aber längst nicht nur das. Insbesondere eine Mundatmung mit unvollständigem Lippenschluss hat zahlreiche negative Auswirkungen auf die Mund- und Zahngesundheit, aber auch auf die allgemeine Gesundheit. Hier kann man durch myofunktionelle Therapie sehr gut eine Umstellung auf eine Nasenatmung erreichen. Auch die Lage der Zunge am Gaumen spielt in diesem Zusammenhang eine wichtige Rolle. Sie ist die Voraussetzung dafür, dass der Gaumen sich korrekt ausformt und die Kiefer in die Breite wachsen. Dadurch ist genügend Platz für die bleibenden Zähne vorhanden und es müssen keine Zähne wegen Platzmangels gezogen werden. Auch die große Ausbildung der Atemwege wird durch die Nasenatmung ermöglicht. Man vermutet, dass man damit sogar einer Schlaf-Apnoe mit gefährlichen Atemaussetzern im Schlaf vorbeugen kann.
Wie läuft eine myofunktionelle Therapie ab?
Am Anfang steht ein Erstgespräch, in dem der Kieferorthopäde mit den Eltern bespricht, ob ihr Kind von einer MFT profitieren könnte. Das Behandlungskonzept wird erläutert. Wenn sich Eltern und Kind für eine MFT entscheiden, folgt eine Überweisung zur Logopädie oder, wenn auch parallel kieferorthopädisch behandelt werden soll, eine kieferorthopädische Anfangsdiagnostik. Sie beinhaltet unter anderem Fotos, gegebenenfalls Röntgenbilder und Abformungen oder einen Intraoral-Scan. Außerdem erfolgt in der Logopädie ein ausführlicher myofunktioneller Befund. Nach Auswertung aller Untersuchungsergebnisse wird ein individueller Therapie- und Kostenplan erstellt. Wenn dann alle offenen Fragen geklärt sind, kann die myofunktionelle Therapie starten.
Wie lange dauert eine myofunktionelle Therapie?
Eine MFT wird in der Regel mit einem oder mehreren Rezepten an den Logopäden rezeptiert. Die Termine finden in regelmäßigen Abständen in der kieferorthopädischen oder auch in der logopädischen Praxis statt. Dabei werden Übungen erlernt, die zu Hause täglich durchgeführt werden sollen. Es werden Muskeln gestärkt und Fehlfunktionen korrigiert. Eltern sollten ihre Kinder dabei unterstützen. Idealerweise kommen zusätzlich kieferorthopädische Trainingsgeräte zum Einsatz, die ebenfalls die Muskelfunktionen und die Entwicklung von Kiefern und Zähnen korrigieren. Die kieferorthopädische Frühbehandlung ist in der Regel nach eineinhalb Jahren abgeschlossen. Die Umstellung der Funktionsmuster sollte auch möglichst über den gleichen Zeitraum unterstützt und vom Logopäden regelmäßig kontrolliert werden. Ziel ist: Das Kind atmet durch die Nase, schluckt regulär und die Zunge liegt in der Ruhelage am Gaumen. Die Zähne sind meist schon viel gerader und die Voraussetzungen für eine gesundes Gesichts- und Kieferwachstum sind optimal. Zur Erhaltung des Therapieergebnisses das Trainingsgerät nachts weitergetragen.
Zusammenarbeit mit Logopäden, Kinderärzten und Eltern wichtig!
Die wenigsten Eltern wissen, dass man schon vor Beginn der Grundschulzeit dem Kieferorthopäden einen Besuch abstatten sollte. Deswegen ist es umso wichtiger, dass Kinderärzte und Kinderzahnärzte über myofunktionelle Störungen und deren Auswirkungen Bescheid wissen und bei Bedarf zum Spezialisten überweisen. Auch Logopäden spielen eine wichtige Rolle bei der myofunktionellen Therapie. Auch hier ist eine enge Zusammenarbeit mit dem Kieferorthopäden von großer Bedeutung. Und nicht zuletzt müssen auch die Eltern mit im Boot sein und ihr Kind so gut wie möglich bei der Umsetzung unterstützen.
Wird eine MFT von der gesetzlichen Krankenkasse bezahlt?
Die klassische myofunktionelle Therapie kann vom Kieferorthopäden rezeptiert werden und wird von den privaten Krankenkassen bezahlt. Bei Myofunktionstherapeuten, die in kieferorthopädischen Praxen angestellt sind, kann das allerdings anders sein. Ob die MFT von der gesetzlichen Krankenkasse übernommen wird, muss im Einzelfall geklärt werden, da die gesetzlichen Regelungen variieren.
Quellen
- Das Gesundheitsportal medondo.health
- Di Vecchio S, Manzini P, Candida E, Gargari M. Froggy mouth: a new myofunctional approach to atypical swallowing. Eur J Paediatr Dent. 2019 Mar;20(1):33-37. doi: 10.23804/ejpd.2019.20.01.07. PMID: 30919642.
- Quinzi V, Nota A, Caggiati E, Saccomanno S, Marzo G, Tecco S. Short-Term Effects of a Myofunctional Appliance on Atypical Swallowing and Lip Strength: A Prospective Study. J Clin Med. 2020 Aug 15;9(8):2652. doi: 10.3390/jcm9082652. PMID: 32824218; PMCID: PMC7465646.
- Nogami Y, Saitoh I, Inada E, Murakami D, Iwase Y, Kubota N, Nakamura Y, Nakakura-Ohshima K, Suzuki A, Yamasaki Y, Hayasaki H, Kaihara Y. Lip-closing strength in children is enhanced by lip and facial muscle training. Clin Exp Dent Res. 2022 Feb;8(1):209-216. doi: 10.1002/cre2.490. Epub 2021 Sep 9. PMID: 34499413; PMCID: PMC8874039.
- Nogami Y, Saitoh I, Inada E, Murakami D, Iwase Y, Kubota N, Nakamura Y, Kimi M, Hayasaki H, Yamasaki Y, Kaihara Y. Prevalence of an incompetent lip seal during growth periods throughout Japan: a large-scale, survey-based, cross-sectional study. Environ Health Prev Med. 2021 Jan 21;26(1):11. doi: 10.1186/s12199-021-00933-5. PMID: 33478389; PMCID: PMC7819306
- www.mykie.de
- Bauss O, Freitag S, Röhling J, Rahman A. Influence of overjet and lip coverage on the prevalence and severity of incisor trauma. J Orofac Orthop. 2008 Nov;69(6):402-10. English, German.
- Andrade Ada S, Gameiro GH, Derossi M, Gavião MB. Posterior crossbite and functional changes. A systematic review. Angle Orthod. 2009 Mar;79(2):380-6.
Kieferorthopädische Frühbehandlung beugt späteren Fehlstellungen vor
Schon im ganz jungen Kindesalter werden die Weichen für ein gesundes Gebiss gestellt. Neben dem Erlernen einer guten Mundhygiene sind hierbei auch die wachsamen Augen der Eltern gefragt. Ihre Aufmerksamkeit und Fürsorge entscheiden auch darüber, ob sich die Zähne und Kiefer ihres Kindes richtig entwickeln oder womöglich therapeutischer Handlungsbedarf besteht.
Die Eltern unter uns kennen das, ständig wird sich Sorgen um den Nachwuchs gemacht. Ganz vorn dabei ist die körperliche Gesundheit des Sprösslings, schließlich soll dieser prächtig heranwachsen. Einen äußerst wichtigen Baustein zur bestmöglichen Entwicklung stellen hierbei die Früherkennungs-Untersuchungen beim Kinderarzt dar. Jedoch sind sie es längst nicht allein, die Eltern regelmäßig wahrnehmen sollten. Mindestens genauso wichtig ist der frühzeitige und vor allem etwas genauere Blick auf die Mundgesundheit und das sich entwickelnde Gebiss der Kleinen.
Frühzeitiger Besuch beim Kieferorthopäden ist empfehlenswert
Eltern können ihre Kinder dabei unterstützen, indem sie diese schon in jungen Jahren nicht nur dem Allgemeinzahnarzt, sondern auch einem Fachzahnarzt für Kieferorthopädie vorstellen. Dieser kontrolliert die Entwicklung von Zähnen und Kiefern, prüft deren Funktion sowie harmonische Interaktion. Genauso haben Zahnarzt und Kieferorthopäde einen Blick auf das Schluckmuster, die Zungenlage und die Aussprache des Kindes.
Etwa ab dem sechsten Monat sind die ersten von insgesamt 20 Milchzähnen im Mund erkennbar. Im Idealfall verläuft deren Durchbruch problemlos, bis im zarten Alter von 30 Monaten das Milchgebiss in der Regel komplett ist. Mit fünf bis sechs Jahren setzt dann der Zahnwechsel zum bleibenden Gebiss ein.
Schon während des sich entwickelnden Milchgebisses kann der Kieferorthopäde die Okklusion, also das Ineinander-Beißen von oberen und unteren Zähnen, sowie das Wachstum von Kiefern und Gesicht gut beurteilen. Er kann einschätzen, ob für den Durchbruch der bleibenden Zähne genügend Platz zur Verfügung steht oder mit Abweichungen bei der Entwicklung der Dentition (z.B. Eng- oder Schiefstände) zu
Eine frühzeitige Diagnose und erfolgreiche Behandlung einer sich entwickelnden unzureichenden Okklusion ist für die Entwicklung eines harmonischen, funktionalen sowie ästhetischen Gebisses von essentieller Bedeutung. Da Fehlbisslagen nicht nur erblich bedingt sind, geht es auch um myofunktionelle Aspekte, die u.a. wichtig für die korrekte wie breite Ausformung des Oberkiefers sind. „Die Zunge ist der Wachstumsmotor des Oberkiefers“, sagt der Kieferorthopäde. Die Kurzinterpretation könnte somit lauten: Liegt die Zunge im Ruhezustand nicht am Gaumen, wird der Kiefer nicht korrekt ausgebildet. Die Folge: Die Zähne haben zu wenig Platz, es entsteht ein Engstand. Die Lösung liegt sehr häufig -neben einer Verbreiterung durch Zahnapparaturen (z.B. mit einer Bio-Plate oder einer Gaumennatherweiterungsapparatur)- in einer Umstellung von Mund- auf Nasenatmung. Der Grund: Die physiologische Ruhelage unseres stärksten Muskels, der Zunge, lässt den Oberkiefer im Zusammenspiel mit dem kontinuierlichen,
So können z. B. auch ein zu langes Nutzen des Schnullers, Lutschgewohnheiten (Daumen, Finger) und das Einsaugen von Wangen oder Lippen, sogenannte Habits, Fehlentwicklungen des Gebisses hervorrufen. Aber auch das Zungenpressen, eine abnormale Zungenposition oder falsche Schluckmuster können je nach Dauer, Häufigkeit und Intensität zu Deformationen an Zähnen und Zahnhalteapparat führen.
Mundatmung als gefährlicher Risikofaktor
Oft ist Eltern überhaupt nicht bewusst, welch negativen Auswirkungen die Mundatmung auf das Kiefer- und Gesichtswachstum sowie die physiologische Gesundheit ihrer Kinder haben kann. Unerkannt können daraus nicht nur schmale Gesichter mit engen Mündern sowie Zahn- und Kieferfehlstellungen resultieren. Auch Schlafstörungen (Apnoen) aufgrund blockierter Atemwege zählen zu den Folgen. So weisen Mundatmer gegenüber normal durch die Nase atmenden Menschen z. B. eine niedrigere Konzentration des für den Körper so wichtigen Sauerstoffs im Blut auf.
So wird durch interdisziplinäre Konzepte zwischen Zahnarzt, Kieferorthopäden und Logopäden oftmals ein klares Ziel definiert: Herstellen der MFT-Fähigkeit (=myofunktionelle Fähigkeiten) mit Nasenatmung und klarem Lippenschluss.
Frühes Eingreifen lohnt sich
Auch wenn kieferorthopädische Behandlungen bei Kindern meist im späten Wechselgebiss sowie frühen bleibenden Gebiss durchgeführt werden, kann in manchen Fällen ein noch zeitigeres Eingreifen indiziert sein. So kann mithilfe einer kieferorthopädischen Frühbehandlung (ab 4. Lebensjahr) und geeigneten Therapiegeräten (z.B. konventionelle, weiche Trainer, Zungengitter, Mundvorhofplatte) bereits im Milchgebiss gezielt und wachstumsregulierend eingegriffen werden. Gepaart mit einer myofunktioneller Therapie ist diese Methodik mittlerweile ein großer Erfolgsfaktor in der aktuellen Kieferorthopädie, der sogar häufig eine feste Zahnspange zum späteren Zeitpunkt verhindert. Getreu dem Motto: Früh gehandelt, später keine Sorgen.
Auch die gesetzliche Krankenkasse (GKV) hat erkannt, wie wichtig eine Frühbehandlung zur Vermeidung späterer komplexer kieferorthopädischer Behandlungen ist. Deshalb beteiligt sich die GKV entsprechend der kieferorthopädischen Indikationseinstufung (KIG) an den Kosten.
Präventives Lenken von Wachstum und Entwicklung des Gebisses
Von großem Vorteil erweist sich hierbei ein gemeinsames Agieren von Kieferorthopädie, Zahnheilkunde, Logopädie sowie Atemtherapie. Mithilfe eines begleitenden myofunktionellen Trainings können orale Angewohnheiten gezielt abgestellt, Fehlfunktionen und Störungen des stomatognathen Systems frühzeitig behoben sowie falsch erworbene Muster beim Sprechen, Schlucken oder Kauen korrigiert werden. Aufgrund der guten Umformbereitschaft der beteiligten Strukturen sind die regulierenden Maßnahmen hierbei nicht selten noch vor dem Zahnwechsel abgeschlossen.
Was können die Eltern tun?
Damit sich die angestrebten Behandlungserfolge schnell einstellen, sind natürlich die Eltern gefragt. Frühzeitig die Kinder beim Kieferorthopäden vorstellen! Und geht es in eine Therapie: Erinnern, motivieren und eine riesige Portion Geduld haben. Wenn Mama und Papa gemeinsam mit ihrem Kind an einem Strang ziehen und dieses mit all ihrer Zuneigung unterstützen, dann klappt das auf jeden Fall!
Quellen
- Emerich K, Wojtaszek-Slominska A: Clinical practice. Later orthodontic complications caused by risk factors observed in the early years of life. In: Eur J Pediatr (2010) 169:651–655
- „Empfehlenswerte Zeitpunkte kieferorthopädischer Untersuchungen“. Stellungnahme der Deutschen Gesellschaft für Kieferorthopädie. März 2007.
- Fleming PS: Timing orthodontic treatment: early or late? In: Australian Dental Journal 2017; 62:(1 Suppl): 11–19.
- Homem MA, Vieira-Andrade RG, Moreira Falci SG, Ramos-Jorge ML, Marques LS:Effectiveness of orofacial myofunctional therapy in orthodontic patients: A systematic review. In: Dental Press J Orthod. 2014 July-Aug;19(4):94-9.
- Jefferson Y: Mouth breathing: adverse effects on facial growth, health, academics, and behavior. In: Gen Dent. Jan-Feb 2010;58(1):18-25; quiz 26-7, 79-80.
- Kahl-Nieke B: Überarbeitung der Stellungnahme „Optimaler Zeitpunkt für die Durchführung kieferorthopädischer Maßnahmen (unter besonderer Berücksichtigung der kieferorthopädischen Frühbehandlung). 2018.
- Köbel C, Lux CJ: Die Überwachung der Gebissentwicklung: Worauf sollten Zahnärzte achten? In: zm online. 2018:Heft 23/24.
- Lexikon Zahnmedizin. Zahntechnik. Hrsg. von Elsevier. München 2000. S. 503.
- Majorana A, Bardellini E, Amadori F, Conti G, Polimeni A: Timetable for oral prevention in childhood— developing dentition and oral habits: a current opinion. In: Progress in Orthodontics (2015) 16:39.
- Zou J, Meng M, Law CS, Rao Y, Zhou X: Common dental diseases in children and malocclusion. In: Int J Oral Sci. 2018 Mar 13;10(1):7.
- Das Gesundheitsportal medondo.health
- www.mykie.de
- Krey K-F, Bernhardt O, Daboul A, et al. Assoziation zwischen koronaler Karies und Zahn- und Kieferfehlstellungen. Ergebnisse einer bevölkerungsrepräsentativen Querschnittsstudie. Published online 2021.
Feste Zahnspange mit modernen Bögen ohne Schmerzen
Damit eine feste Zahnspange Fehlstellungen korrigieren kann, braucht es nicht nur Brackets. Erst durch das Zusammenspiel mit einem Bogen (Draht) werden die Zähne in die richtige Position gelenkt. Doch Bogen ist nicht gleich Bogen. Neben Querschnitt und der Stärke bestimmt vor allem das Material, wie schonend und schnell eine Behandlung erfolgt. Durch den Bogen wird der Zahn wie ein Zug auf einem Gleis in die gewünschte Richtung bewegt.
Ungefähr sechs bis acht Bögen werden im Rahmen einer kieferorthopädischen Behandlung mit fester Zahnspange im Schnitt pro Kiefer eingesetzt. Dabei üben die vorgeformten Bögen aufgrund ihrer Eigenspannung und der Interaktion mit den Brackets entweder Druck oder Zug auf den jeweiligen Zahn aus, wodurch dieser bewegt wird. Die Information für die angestrebte Zahnbewegung ist dabei übrigens im Schlitz des Brackets (Slot) enthalten, weshalb man von vorprogrammierten Brackets spricht.
Jede Behandlungsphase braucht ihren optimalen Bogen
Die Bögen werden im Laufe der kieferorthopädischen Behandlung regelmäßig ausgetauscht. Der Grund dafür ist, dass die Korrektur von Zahn- und Kieferfehlstellungen in mehreren Phasen abläuft. Um die Zähne in der gewünschten Art und Weise zu bewegen, benötigt jede Behandlungsphase ein ganz bestimmtes Kraftniveau. Das wiederum wird durch mehrere Faktoren beeinflusst. Bei festen Zahnspangen ist der wichtigste Faktor das Material des Bogens und dessen Eigenschaften. Aber auch der Querschnitt eines Bogens (rund oder eckig) sowie dessen Durchmesser üben einen Einfluss aus. So macht es z. B. einen Unterschied, ob ein dünner und somit frei im Slot gleitender Bogen oder ein dicker und slotfüllender Draht zur Anwendung kommt.
Kasse zahlt nur herkömmliche Stahlbögen bei der festen Zahnspange
Von der gesetzlichen Krankenkasse erstattet werden die Kosten für Standardbögen aus Edelstahl. Sie sind stabil, haben eine glatte Oberfläche und lassen sich gut biegen. Dadurch wird dem Fachzahnarzt für Kieferorthopädie eine einfache, individuelle Anpassung des Bogens an die jeweilige Behandlungsaufgabe ermöglicht. Stahlbögen haben aber auch Nachteile: Sie übertragen zunächst recht hohe Kräfte auf die Zähne. Aufgrund der Ermüdung des Bogenmaterials fällt das Kraftniveau jedoch relativ schnell wieder ab. Deshalb werden Stahlbögen erst am Ende der Behandlung zur Führung und Stabilisierung eingesetzt. Zu Beginn sind die ausgeübten Kräfte zu hoch und die gewünschte Veränderung wird nur schwer erreicht.
Zum Glück hat die Forschung in den letzten Jahrzehnten hochmoderne Spezialbögen hervorgebracht. Deren innovative Materialien ermöglichen nicht nur äußerst effektive Korrekturen und somit schnellere Behandlungen. Auch die Zähne und die sie umgebenden Gewebe und Strukturen werden geschont. Medizinische Vorteile, die für sich sprechen und wissenschaftlich bewiesen sind.
Mehr Komfort durch superelastische Bögen
Wer also von den Erkenntnissen aus Materialforschung, Wissenschaft und klinischer Anwendung profitieren möchte, dem sei vor allem das Stichwort superelastisch genannt. Superelastische Bögen entfalten ihre Kraft in Abhängigkeit von der Temperatur, weshalb sie auch thermoelastische oder thermoaktive Bögen genannt werden. Sie verfügen über einen „Formgedächtniseffekt“. Diese Materialeigenschaft ermöglicht es ihnen, nach einer Formveränderung bei niedriger Temperatur durch Wärme ihre ursprüngliche Form wiederzuerlangen. Das heißt: Der vorgeformte Bogen trägt die ideale Form des oberen bzw. unteren Zahnbogens bereits in sich. Wird er vom Kieferorthopäden in die Slots der Brackets eingesetzt, gibt der Bogen nach. Er verändert wegen der Zahnfehlstellung seine ursprüngliche Form, die er aufgrund der warmen Mundtemperatur nach und nach wieder einnimmt. Er „erinnert“ sich quasi an seine Idealform.
Gleichmäßig sanfte Kräfte schonen Gewebe und helfen beim Knochenumbau
Thermoelastische Bögen sind aus einer Nickel-Titan-Legierung gefertigt. Ihre hohe Elastizität und die bei Mundtemperatur aktivierte, geringe Rückstellkraft ermöglichen die Übertragung äußerst geringer und konstanter Kräfte, wodurch vor allem in den ersten Behandlungsphasen eine Überlastung des Zahnhalteapparats und eine Unterbrechung der Blutversorgung vermieden wird. Der für die angestrebte Zahnstellungskorrektur benötigte Knochenumbau kann somit sanft und schonend erfolgen.
Der Trick mit dem Eiswürfel
Und wird der Druck an den Zähnen mal unangenehm, wie dies oft nach einem Bogenwechsel der Fall ist, nimmt man einfach ein kaltes Getränk zu sich oder lutscht an einem Eiswürfel. Die Wirkung des Bogens wird ausgesetzt und baut sich durch die Mundtemperatur langsam wieder auf. Thermoelastische Bögen sind also nicht nur eine sinnvolle, sondern auch clevere Alternative zu Standardbögen aus Edelstahl.
Neben thermoelastischen NiTi-Bögen können bei einer Behandlung mit fester Zahnspange auch Bögen aus Kobalt-Chrom- oder Titan-Molybdän-Legierungen zum Einsatz kommen. Der Fachzahnarzt für Kieferorthopädie kennt deren jeweilige Eigenschaften ganz genau und weiß sie entsprechend zu nutzen.
Fazit: Superelastische Bögen sind zwar keine Kassenleistung, haben aber eindeutige Vorteile. Wer auf hochmoderne Bögen nicht verzichten und eine schnellere sowie schonendere Behandlung in Anspruch nehmen möchte, muss diese Zusatzleistung bzw. die Differenz zu den “Kassenbögen” aus der eigenen Tasche bezahlen oder auf seine Zusatzversicherung zurückgreifen.
Quellen
- Arreghini A, Lombardo L, Mollica F, Siciliani G: Torque expression capacity of 0.018 and 0.022 bracket slots by changing archwire material and cross section. In: Progress in Orthodontics 2014, 15:53.
- Bückmann B: Kieferorthopädie. Stiftung Warentest, Berlin 2009. S. 91.
- Krishnan V, Kumar KJ: Mechanical Properties and Surface Characteristics of Three Archwire Alloys. In:
- Angle Orthod. 2004 Dec;74(6):825-31.
- Kusy RP: A review of contemporary archwires: Their properties and characteristics. In: Angle Orthod. 1997;67(3):197-207.
- Mullins WS, Bagdy MD, Norman TL: mechanical behavior of thermo-responsive orthodontic archwires. In: Dent Mater. 1996 Sep;12:308-314.
- Das Gesundheitsportal medondo.health
Dysgnathie-OP: Wenn die Zahnspange allein nicht reicht
Wenn ein Fehlbiss sehr stark ausgeprägt ist, hilft manchmal nur eine Operation in Kombination mit einer kieferorthopädischen Behandlung. Wie sie genau abläuft, wer sie braucht und welche Alternativen es gibt.
Dysgnathie-Operation: Was ist das?
Liegt nicht nur eine Fehlstellung der Zähne, sondern auch der Kiefer vor, spricht man von einer Dysgnathie. Ob Kinder, Jugendliche oder Erwachsene – jeder kann von solch einem angeborenen oder erworbenen Fehlbiss betroffen sein. Die Kieferanomalien können dabei nicht nur die Gebissfunktion negativ beeinflussen, sondern auch das Gesichtsprofil. Während des Wachstums können die meisten Dysgnathien allein durch kieferorthopädische Maßnahmen erfolgreich korrigiert werden. Nur bei einer ausgeprägten Dysgnathie ist eine kieferorthopädisch-kieferchirurgische Kombinationstherapie nötig: also eine Zahnspange in Kombination mit einer Dysgnathie-OP.
Ist das Körperwachstum und mit ihm die Entwicklung des Gesichtsschädels abgeschlossen, kann eine rein kieferorthopädische Behandlung bei bestimmten Kieferfehllagen ebenfalls an ihre Grenzen stoßen. Wenn die skelettalen Abweichungen zu stark ausgeprägt sind, können diese bei „ausgewachsenen“ Patienten nur noch erfolgreich behandelt werden, wenn die KFO-Therapie mit einer kieferchirurgischen Operation einhergeht.
Wer übernimmt bei einer Dysgnathie-OP die Kosten?
Kieferorthopädisch-kieferchirurgische Kombinationsbehandlungen werden in der Regel erst nach dem 18. Lebensjahr begonnen. Lassen sich die Fehllagen hierbei bestimmten Indikationsgruppen (KIG) zuordnen, sind sie Bestandteil des Leistungskatalogs der gesetzlichen Krankenkassen und die Krankenkasse beteiligt sich an den Kosten. Dies ist z. B. bei einem stark ausgeprägten Überbiss, einer
Kieferorthopädische Diagnostik ist das A & O
Erwachsene, die sich für eine kombinierte Therapie entscheiden, stehen meist im Berufsleben und für sie ist das Zeitmanagement und der Ablauf der Therapie besonders wichtig. Voraussetzung für die exakte Diagnoseerstellung ist eine ausführliche kieferorthopädische Diagnostik. Nach Auswertung der diagnostischen Unterlagen wird ein medizinisches Behandlungskonzept durch den Kieferorthopäden erstellt, das der gesetzlichen Krankenkasse (GKV) zur Genehmigung vorgelegt werden muss. Zusätzlich erfolgt die Untersuchung und Beurteilung durch einen Mund-, Kiefer- und Gesichtschirurgen vor Behandlungsbeginn. Die Stellungnahme des Chirurgen ist gleichzeitig Voraussetzung für die Genehmigung bei der Krankenkasse (GKV). Meist werden die Unterlagen zusätzlich von einem Gutachter beurteilt.
Grundsätzlich ist Therapie dabei in drei Phasen eingeteilt. Im ersten Schritt erfolgt die kieferorthopädische Vorbehandlung (1 bis 2 Jahre) meist mit einer festen Zahnspange. Diese dient vor allem der (teils umfangreichen) Korrektur von Zahnfehlstellungen und dem Ausformen der Zahnbögen. Nach erneuter Zwischendiagnostik erfolgt die exakte Planung der Operation in Absprache mit dem Kieferchirurgen und die Vorbereitung für die Kieferoperation. Meist werden sogenannte OP-Bögen mit kleinen Häkchen in die feste Zahnspange integriert.
Im zweiten Schritt wird die Operation von einem Facharzt für Mund-Kiefer-Gesichtschirurgie durchgeführt. Diese kann ambulant erfolgen oder mit einem Klinikaufenthalt verbunden sein. Über das genaue Vorgehen entscheidet der Kieferchirurg und die Operationstechnik. Dabei wird entweder die Position eines Kiefers oder Ober- und Unterkiefer gleichzeitig operativ verlagert.
Sobald die Schwellung nach der Operation abgeklungen ist und der Patient den Mund gut öffnen kann, beginnt die dritte Phase zur postoperativen Feineinstellung. Sofort nach der Operation müssen die Patienten Gummizüge einhängen, um das Ergebnis der Operation zu stabilisieren. Wenn Kiefer und Zähne optimal zueinanderpassen, kann die feste Zahnspange entfernt werden. Allerdings muss die Situation langfristig mit festen Retainern und herausnehmbaren Zahnspangen oder Schienen stabilisiert werden. Postoperative physiotherapeutische, osteopathische oder logopädische Maßnahmen unterstützen die Umprogrammierung der Muskulatur und helfen, das Behandlungsergebnis zu sichern.
Surgery First als alternativer Therapieansatz
Neben dieser 3-Phasen-Behandlung mit kieferorthopädischer Vorbehandlung, Operation und kieferorthopädischer Nachbehandlung gibt es auch einen alternativen Ansatz. Statt mit der KFO-Therapie mit der festen Zahnspange beginnt man hier mit dem chirurgischen Eingriff (Surgery First) und im Anschluss beginnt die eigentliche kieferorthopädische Therapie.
Interdisziplinäre Teamwork ermöglicht beste Ergebnisse
Um ein optimales Gesamtergebnis zu erzielen, müssen Kieferorthopäde und Kieferchirurg eng zusammenarbeiten. Nach der gemeinsamen Planung der individuellen Therapie stimmen sie ihr jeweiliges Vorgehen detailliert aufeinander ab. Heutzutage kann die operative Korrektur skelettaler Kieferfehllagen dank modernster digitaler Technik hochpräzise geplant werden. Neben 3D-Röntgenbildern mittels digitaler Volumentomografie (DVT) ist dabei auch der Eingriff komplett virtuell planbar.
Vor Beginn einer Kombinationsbehandlung müssen die Patienten detailliert aufgeklärt werden. Die Beratungsgespräche beim Fachzahnarzt für Kieferorthopädie sowie Kieferchirurgen basieren auf den vorliegenden Befundunterlagen und klären jeweils umfassend über die Risiken der geplanten kieferorthopädischen sowie operativen Maßnahmen auf.
Und was ist, wenn man partout keine OP will?
Wer trotz ausgeprägten Fehlbisses definitiv keine Dysgnathie-OP möchte, sollte mit dem Kieferorthopäden über alternative Therapiemaßnahmen sprechen. Durch eine Kompromissbehandlung kann die ausgeprägte Kieferfehllage zwar nicht wie bei einem chirurgischen Eingriff vollständig behoben werden. Sie kann aber zumindest teilweise kompensiert und vorliegende Beschwerden somit verbessert werden.
Fazit
Durch eine Dysgnathie-Operation werden schwerwiegende Abweichungen der Kiefer korrigiert. Sie hat Einfluss auf die Funktion, Atmung und auch auf das Aussehen (Profil) der Patient:innen.
Quellen
- Adolphs N, Liu W, Keeve E, Hoffmeister B: Rapid Splint: virtual splint generation for orthognathic surgery - results of a pilot series..Comput Aided Surg. 2014;19(1-3):20-8.
- Bailey L`TJ, Cevidanes, Proffit WR: Stability and predictability of orthognathic surgery. In: Am J Orthod Dentofacial Orthop. 2004 September; 126(3): 273–277.
- Bock JJ, Bock J: Grundlagenwissen Kieferorthopädie. Spitta Verlag. Berlin 2005. S. 172-179.
- Fuhrmann RAW: Die kombiniert kieferorthopädisch-kieferchirurgische Behandlung. In: Diedrich P. (Hrsg.): Kieferorthopädie III. Elsevier Verlag. München 2002. S. 101-136.
- Huang CS, Hsu SS-P, Chen Y-R: Systematic review of the surgery-first approach in orthognathic surgery. In: Biomed J. Jul-Aug 2014;37(4):184-90.
- Das Gesundheitsportal medondo.health
- Bumann A, Simon M, Mandirola M, Schumann J, Heekeren D (2014). DVT in der Kieferorthopädie – wo stehen wir? In: Kieferorthopädie Nachrichten. 2014(12):1-21.
- Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK): S2k-Leitlinie „Dentale digitale Volumentomographie“. Version Nr. 9 vom 5. August 2013.
- Klein KP, Kaban LB, Masoud MI. Orthognathic Surgery and Orthodontics: Inadequate Planning Leading to Complications or Unfavorable Results..Oral Maxillofac Surg Clin North Am. 2020 Feb;32(1):71-82.
- Lee SJ, Yoo JY, Woo SY, Yang HJ, Kim JE, Huh KH, Lee SS, Heo MS, Hwang SJ, Yi WJ.J. A Complete Digital Workflow for Planning, Simulation, and Evaluation in Orthognathic Surgery. Clin Med. 2021 Sep 3;10(17):4000.
- Barone M, De Stefani A, Baciliero U, Bruno G, Gracco A.J.The Accuracy of Jaws Repositioning in Bimaxillary Orthognathic Surgery with Traditional Surgical Planning Compared to Digital Surgical Planning in Skeletal Class III Patients: A Retrospective Observational Study. Clin Med. 2020 Jun 12;9(6):1840.
Minipins in der Kieferorthopädie, Anker für Zahnbewegung
Kieferorthopädische oder dentale Miniimplantate: Was ist der Unterschied?
Dentale Minipins (Miniscrew, Miniimplantat, Microimplant, TAD) stellen heutzutage eine optimale Lösung dar, wenn kranke oder fehlende Zähne ersetzt werden sollen. Der Zahnarzt oder Oralchirurg schraubt sie an entsprechender Stelle in den Zahnbogen des Ober- bzw. Unterkiefers ein, wo sie als künstliche Zahnwurzel fest verwachsen. Anschließend können auf ihnen dann Kronen, Brücken oder Prothesen befestigt und Zahnlücken ästhetisch geschlossen werden.
Im Gegensatz zu Dentalimplantaten sind kieferorthopädische Minipins nicht für den dauerhaften Verbleib im Kiefer vorgesehen. Sie dienen nur übergangsweise als Verankerung und werden nach Erreichen des Therapieziels wieder vom Kieferorthopäden entfernt.
Darum sind Minipins in der Kieferorthopädie so effektiv
In der kieferorthopädischen Behandlung wird mit mechanischen Kräften gearbeitet. Werden beispielsweise zwei Zähne durch einen Drahtbogen verbunden, wirkt die Kraft daraus immer auf beide Zähne gleichzeitig.
In vielen Fällen ist das aber gar nicht gewünscht und es soll dabei nur einer der beiden Zähne durch die Wirkung der Kraft bewegt werden. Dafür gibt es in der Kieferorthopädie eine elegante Lösung: die Minipins. Diese werden an einer geeigneten Stelle ohne Schmerzen in den Kieferknochen geschraubt. Das Implantat dient als Zugpfeiler. Der zu bewegende Zahn wird durch eine Kette, Zugfeder oder Ligatur mit dem Miniimplantat verbunden und in die gewünschte Richtung bewegt, ohne dass sich die Nachbarzähne ebenfalls verändern. Sind die zu bewegenden Zähne an der richtigen Stelle positioniert oder ist die Lücke geschlossen, werden die Miniimplantate einfach wieder entfernt.
Auch junge Patienten, die meist aus optischen Gründen auf eine Außenspange (Headgear) verzichten möchten, können mit Hilfe der Miniimplantate und Gaumenimplantate eine effektive, zügige Behandlung durchlaufen.
Zahlreiche Kombinationsmöglichkeiten mit den Minipins
Kieferorthopädische Minipins können mit klassischen festsitzenden oder herausnehmbaren Zahnspangen kombiniert, aber auch mit speziell für die skelettale Verankerung konstruierten Therapiegeräten (z.B. Gaumennahterweiterungsapparatur) kombiniert werden. Der Kopf der kleinen Schräubchen ist dabei so konzipiert, dass an ihm verschiedenste Kopplungselemente befestigt bzw. eine stabile Verbindung zur Behandlungsapparatur hergestellt werden kann.
Der Einsatzbereich von Minipins ist vielfältig und ermöglicht das zuverlässige Bewegen von Einzelzähnen oder ganzen Zahngruppen.
Einsetzen der Minipins ist völlig schmerzfrei
Je nach Behandlungsaufgabe können kieferorthopädische Miniimplantate an verschiedenen Stellen des Ober- oder Unterkiefers eingesetzt werden. Der vordere Gaumenbereich eignet sich aufgrund seiner optimalen Knochenqualität besonders gut. Das Eindrehen der Schrauben geschieht unter örtlicher Betäubung der Mundschleimhaut und wird meist direkt durch den Fachzahnarzt für Kieferorthopädie oder in manchen Fällen durch einen Oralchirurgen oder Mund-, Kiefer- und Gesichtschirurgen realisiert. Die aus einer Titanlegierung hergestellten Miniimplantate bieten dabei eine hohe Biokompatibilität. Ist die Behandlungsaufgabe erfüllt, werden sie einfach wieder herausgedreht. Binnen weniger Wochen ist der Knochen verheilt und auch das kleine Loch in der Schleimhaut zugewachsen.
Werden Minipins von der gesetzlichen Krankenkasse bezahlt?
Leider gehören die Minipins nicht zum Leistungskatalog der gesetzlichen Krankenkassen. Trotzdem sind sie eine sinnvolle Investition, da damit die Behandlung beim Kieferorthopäden beschleunigt wird und effektive Ergebnisse erzielt werden können.
Fazit: Minipins sind eine moderne Alternative zum Außenbogen (Headgear) oder anderen Behandlungsgeräten. Sie unterstützen effizient die kieferorthopädische Behandlung und verhindern unerwünschte Nebenwirkungen.
Quellen
- Das Gesundheitsportal medondo.health
- Bückmann B: Kieferorthopädie. Stiftung Warentest. Berlin 2009. S. 106.
- Chang h-P, Tseng Y-C: Miniscrew implant applications in contemporary orthodontics. In: Kaohsiung Journal of Medical Sciences. 2014 Mar;30(3):111-5.
- Hourfar J, Lisson JA: Wissenschaftliche Stellungnahme zur Verankerung mit Gaumenimplantaten und Kortikalisschrauben in der Kieferorthopädie. April 2017.
- Jasoria G, Shamim W, Rathore S, Kalra A, Manchanda M, Jaggi N: Miniscrew Implants as Temporary Anchorage Devices in Orthodontics: A Comprehensive Review. In: The Journal of Contemporary Dental Practice. 2013 Sep-Oct;14(5):993-999.
- Ludwig B (Hrsg.): Mini-Implantate in der Kieferorthopädie. Innovative Verankerungskonzepte. Quintessenz Verlag. Berlin 2007. S. 2-9.
Aligner-Behandlung? Aber bitte vom Profi!
Geht es um eine Zahnkorrektur, liegen Aligner voll im Trend. Die Vorteile gegenüber festsitzenden Zahnspangen sind attraktiv und das neue Lächeln rückt schnell in greifbare Nähe. Der Blick auf den Markt der transparenten Zahnschienen eröffnet eine Preisspanne von günstig bis teuer. Da es um die eigene Gesundheit geht, sollte man nicht am falschen Ende sparen. Daher heißt es: Augen auf, wenn man die Angebote vergleicht. Bekommt man die Aligner-Behandlung von einer kieferorthopädischen Praxis, einem rein digital arbeitenden Anbieter mit ärztlichem Erstkontakt oder komplett als „Do-it-yourself“-Version? Die letzten beiden Varianten können problematisch sein.
Talk & Scan
Am Anfang einer jeden Aligner-Behandlung sollte ein persönliches Beratungsgespräch stehen. Nicht alle Ausgangssituationen eignen sich für eine Begradigung mittels Aligner. Auch Details über den Behandlungsablauf, die Kosten und die Stabilisierungsphase sollten Interessierten bereits zu Beginn ausführlich erklärt werden. Schließlich ist eine Zahnkorrektur eine medizinische Behandlung und nicht nur ein Eingriff in die individuelle Ausstrahlung und Ästhetik. Sie ist im Idealfall nachhaltig und von langer Dauer. Und sollte den eigenen Erwartungen und Wünschen sehr genau entsprechen.
Dieser Beratung schließt sich beim Kieferorthopäden die Diagnostik an. Digitale Scans beider Kiefer werden genommen, am Computer vermessen sowie analysiert und die Behandlung im darauffolgenden Schritt ebenfalls digital geplant. Symmetrien, Asymmetrien, Achsen, die Ausrichtung des Bisses – all das sind Parameter, die für eine individuelle Aligner-Behandlung relevant sind. Eine ärztliche Kontrolle ist auch wichtig, um Karies, Parodontitis oder andere Erkrankungen im Gebiss zu erkennen, die gegen eine Zahnkorrektur mit Alignern sprechen könnten.
Zum Vergleich: Einige Anbieter machen all das digital, ohne jeglichen persönlichen Kontakt. Das Abdruckset gibt’s per Post. Kontrollen? Fehlanzeige. Da kann man nur wünschen, dass zu den bereits bestehenden Fehlstellungen keine weiteren dazu kommen.
You are not alone
Die kieferorthopädische Behandlungsbegleitung ist für ein bestmögliches Gelingen elementar. Bei der Aligner-Therapie kommt eine Serie an Schienen zum Einsatz, die nach individuellem Fahrplan alle paar Wochen gegen die jeweils nächste getauscht wird. Das klingt in der Theorie logisch und easy. Doch was ist, wenn ein Etappenziel einmal nicht erreicht wird? Dann wird eine Behandlung ohne ärztliche Kontrolle schon kritisch. Beispielsweise kann es noch zu früh für die nächste Schiene sein, wenn die aktuelle Schiene zu wenig getragen wurde oder gebrochen ist und auf Ersatz gewartet werden muss. Disziplin ist für gutes Gelingen unverzichtbar. Auch das spricht für die Aligner-Behandlung mit regelmäßiger ärztlicher Kontrolle: Man bekommt unmittelbares Feedback zum Verlauf, erhält Antworten auf mögliche Fragen und verlässt die Praxis in dem Wissen, dass alles richtig läuft.
Zum Vergleich: Es gibt Anbieter, bei denen wöchentlich ein Selfie hochgeladen werden muss. Der Experte am anderen Ende der Leitung beurteilt nur anhand dieses Bildes, ob alles korrekt verläuft, dann gibt’s die nächste Schiene übersendet. Andere Anbieter ersparen sich das komplett und versenden direkt den vollständigen Schienensatz. Behandlung ohne Kundenkontakt – klingt vertrauenswürdig? Nicht wirklich!
Ergebnis prüfen und erhalten
Ist das neue Lächeln erreicht, ist die Behandlung noch nicht zu Ende – es folgt die sogenannte Stabilisierungsphase. Diese ist wichtig, denn die Zähne können sich ohne entsprechende Fixierung wieder in ihre Ausgangsposition zurückbewegen. Bei professionellen Aligner-Anbietern wird der Fokus deshalb auch auf den sogenannten Retainer gelegt. Dieser wird nach der letzten Schiene durch erneuten digitalen Scan ausgemessen und angefertigt. So hält er die Zähne langfristig in ihrer neuen Position.
Beim Retainer handelt es sich bei den neuesten Systemen um eine Dauer-Schiene, die optisch den bekannten Korrekturschienen ähnelt. Der Unterschied liegt im Material und der Anwendung. Den Retainer trägt man immer nachts. Auch Retainer-Varianten als Draht, die auf der Zahnrückseite befestigt werden, sind marktüblich. Der Vorteil: Der Draht stabilisiert die Zähne in ihrer neuen Stellung durchgehend.
Es erklärt sich von selbst, dass auch die Retention kontinuierlich durch die Praxis des Vertrauens kontrolliert wird und der persönliche Kontakt aufrechterhalten wird.
Zum Vergleich: Bei einigen Anbietern gibt es die Retainer-Schiene direkt im Gesamtpaket dazu – wird dann schon passen. Wieder andere Anbieter verzichten auf eine Stabilisierungsphase – hier darf man gespannt sein, wie lange das neue Lächeln hält.
Darum zum Kieferorthopäden
Auch die Bundeszahnärztekammer sieht die Aligner-Behandlung in den Händen von rein kommerziellen Anbietern kritisch. Sie stellt klar: Die „patientenindividuelle Planung und Fertigung von Alignern“ ist laut Zahnheilkundegesetz eine Ausübung der Zahnheilkunde und somit „zum Schutz der Patienten“ Zahnärzten vorbehalten. Die „Feststellung und Behandlung von Zahn-, Mund- und Kieferkrankheiten“ sei zur Selbstbehandlung ungeeignet. Gewerbliche Anbieter könnten demnach „ggf. sogar eine strafbare Heilbehandlung durchführen“.
Quellen
- Stellungnahme der Kassenzahnärztlichen Bundesvereinigung (KZBV) und der Bundeszahnärztekammer (BZÄK) zum Antrag der FDP-Fraktion vom 05.01.2021: „Patientensicherheit bei Aligner-Behandlungen durchsetzen“
- Bundesgerichtshof, Urteil
- Bundesverband der Deutschen Kieferorthopäden: Europäischer Konsens: "Do-it-yourself-Kieferorthopädie" ist gefährlich für Patienten
- https://www.zmk-aktuell.de/marktplatz/gesellschaftenverbaende/story/behandlung-unter-medizinischem-standard-zahnaerztekammer-nordrhein-warnt-vor-gewerblichen-aligner-start-ups__10965.html
- https://www.bundestag.de/resource/blob/841108/3597f04d86f88cd82d1094e4a2d25c53/19_14_0321-4-_ESV-Stephan-Gierthmuehlen_Alignerbehandlung-data.pdf
Vitamin-D: das Sonnenvitamin
Wer nicht genug Sonne abbekommt, läuft Gefahr, einen Vitamin-D-Mangel zu entwickeln. Der wirkt sich nicht nur auf Bewegungsapparat und Immunsystem negativ aus, sondern auch auf unsere Zähne. Wie Vitamin-D-Mangel mit Karies und Parodontitis zusammenhängt und wer besonders aufpassen muss.
Wofür brauchen die Zähne Vitamin D?
Vitamin D spielt eine wichtige Rolle im Knochenstoffwechsel: Es fördert die Einlagerung von Kalzium und Phosphat in den Knochen und macht ihn damit härter. Indem es die Kalziumaufnahme im Darm reguliert, hält es den Kalziumspiegel im Körper konstant. Darüber hinaus unterstützt es unter anderem den Muskelaufbau, reguliert die Reifung von Zellen und moduliert das Immunsystem. Was viele nicht wissen: Auch für die Zahn- und Mundgesundheit spielt Vitamin D eine wichtige Rolle. Sowohl Karies als auch Parodontitis – die beiden häufigsten Zahnerkrankungen weltweit – können mit einem Vitamin-D-Mangel zusammenhängen. Und auch bei einer kieferorthopädischen Behandlung braucht der
Zähne sind ähnlich wie Knochen mineralisierte Organe. Auch in die Zahnsubstanz müssen Kalzium und andere Mineralstoffe eingebaut werden. Ist dieser Mineralisierungsprozess gestört, können die Zähne sich nicht gesund entwickeln. Ein Vitamin-D-Mangel in der Kindheit kann zu Zahndefekten führen, die die Zähne brüchig und anfällig für Karies machen. Fehlt Vitamin D in der Schwangerschaft, wirkt sich das ebenfalls negativ auf die Entwicklung der Zähne des Kindes aus.
Aber auch Erwachsene brauchen Vitamin D für ihre Zähne. Warum? Karies entsteht zwar in erster Linie durch falsche Ernährung und mangelhafte Zahnpflege, aber auch andere Faktoren spielen eine Rolle. Nicht jeder Mensch ist gleich anfällig für Karies. Es gibt Hinweise darauf, dass ein niedriger Vitamin-D-Spiegel die Entstehung von Karies sowohl bei Kindern als auch bei Erwachsenen begünstigt. Die genauen Zusammenhänge sind allerdings noch nicht geklärt. Auch das Immunsystem wird durch Vitamin D beeinflusst. Es scheint so, dass Vitamin D unterstützend auf die Bekämpfung von Kariesbakterien wirkt und so Karies verhindern hilft. Eine Theorie besagt, dass Vitamin D die Bildung sogenannter antimikrobieller Peptide fördert, die wiederum Kariesbakterien entgegenwirken. Auch hier muss aber noch weiter geforscht werden.
Vitamin D und Parodontitis
Parodontitis ist neben Karies eine der häufigsten Zahnerkrankungen. Verursacht wird sie hauptsächlich von bakteriellem Zahnbelag. Das Immunsystem greift bei dem Versuch, die Bakterien in Schach zu halten, auf Dauer den Zahnhalteapparat an. Unbehandelt können sich Zähne lockern und sogar ausfallen. Aber auch bei der Parodontitis spielen neben den verursachenden Zahnbelägen und der mangelhaften Zahnhygiene noch andere Faktoren in das Krankheitsgeschehen mit hinein. Unter anderem wird in der Parodontologie seit langem darüber diskutiert, welche Rolle die Ernährung spielt. Inzwischen sind sich Experten relativ einig darüber, dass auch niedrige Vitamin-D-Spiegel die Entstehung und das Fortschreiten einer Parodontitis begünstigen. Zum einen wirkt Vitamin D dem Entzündungsgeschehen im Mund entgegen. Zum anderen hilft es bei der Mineralisierung des Zahnhalteapparats und
Vitamin D und Kieferorthopädie
Auch bei einer kieferorthopädischen Behandlung scheint der Vitamin-D-Status wichtig zu sein. Um zu verstehen, warum, muss man sich vor Augen führen, dass die Zahnwurzeln von Kieferknochen umgeben sind. Knochen ist jedoch kein lebloses Gewebe, sondern unterliegt ständigen Erneuerungsprozessen. Diese Prozesse ermöglichen bei einer Zahnspangenbehandlung die Zahnbewegungen: Auf der einen Seite wird Knochensubstanz ab-, auf der anderen aufgebaut. Vitamin D unterstützt diese Umbauprozesse und beschleunigt so die Zahnbewegungen. Umgekehrt kann ein Vitamin-D-Mangel die Zahnbewegungen verlangsamen. Das konnten Forscher zumindest im Tiermodell beobachten. Ob Vitamin D diesen Effekt auch beim Menschen hat, muss aber erst noch durch Studien belegt werden.
Ist es sinnvoll, Vitamin D einzunehmen?
Vitamin D kommt nur in sehr wenigen Nahrungsmitteln in größeren Mengen vor – vor allem in fettem Fisch und Lebertran. Vitamin D in ausreichender Menge über die Nahrung zuzuführen ist deshalb schwierig. Mithilfe von Sonnenlicht kann es vom Körper aber auch selbst hergestellt werden. Wer jeden Tag ausreichend Zeit in der Sonne verbringt, kann in der Haut genug Vitamin D bilden. Trotzdem haben etwa 15 Prozent der Deutschen einen manifesten Vitamin-D-Mangel (Serumspiegel unter 12 ng/ml). Weitere 60 Prozent haben einen grenzwertigen Vitamin-D-Spiegel (12 bis 20 ng/ml). Möglicherweise würde also über die Hälfte der Deutschen langfristig davon profitieren, wenn sie ein Vitamin-D-Präparat einnehmen würden.
Aber Vorsicht: Zu viel Vitamin D kann schädlich sein. Und gesunde Menschen mit ausreichend Vitamin D im Körper profitieren nicht davon, wenn sie sich noch mehr Vitamin D zuführen. Deshalb sollte man insbesondere hochdosierte Vitamin-D-Präparate nicht ohne Rücksprache mit einem Arzt einnehmen.
Folgende Personengruppen sind besonders gefährdet, einen Vitamin-D-Mangel zu entwickeln:
- Menschen, die kaum nach draußen gehen (z. B. chronisch Kranke und Pflegebedürftige)
- Menschen, die ihren Körper aus kulturellen oder religiösen Gründen komplett bedecken
- dunkelhäutige Menschen (bei ihnen dringt weniger UV-Strahlung durch die Haut)
- Senioren (im Alter ist die Vitamin-D-Bildung verlangsamt)
- Babys (sollten generell vor Sonne geschützt werden)
Babys bekommen zur Rachitis-Prophylaxe ab der ersten Lebenswoche bis zum zweiten erlebten Frühsommer eine Vitamin-D-Tablette oder Vitamin-D-Öl.
Studien weisen darauf hin, dass die Einnahme von Vitamin D in der Schwangerschaft Zahnschmelzdefekten beim Kind vorbeugen kann. Frauen, die eine Schwangerschaft planen, sollten am besten bereits vor der Empfängnis den Vitamin-D-Spiegel überprüfen lassen und gegebenenfalls ein Vitamin-D-Präparat einnehmen. Das Gleiche gilt für Schwangerschaft und Stillzeit.
Fazit: Kein Allheilmittel, aber definitiv wichtig für die Mund- und Zahngesundheit
Vitamin D ist an vielen Vorgängen im Körper beteiligt. Immer wieder liest man Meldungen über Studien, die Vitamin D eine positive Wirkung bei den verschiedensten Krankheiten nachsagen, bis hin zu Krebs. Von einigen – nicht seriösen – Akteuren wird es sogar pauschal als Wunder- und Allheilmittel empfohlen, teilweise in schwindelerregenden Dosen. Hier ist Vorsicht gefragt.
Auch beim Thema Vitamin D und Zähne muss noch viel geforscht werden. Um konkrete Einnahmeempfehlungen geben zu können, braucht es vor allem klinische Studien. Dass Vitamin D eine wichtige Rolle für die Mund- und Zahngesundheit spielt, ist inzwischen aber wissenschaftlicher Konsens. Ein Blick auf den Vitamin-D-Status lohnt sich also auch aus Zahn-arzt- und Kieferorthopädensicht – insbesondere vor Beginn einer Karies-, Parodontitis- oder kieferorthopädischen Behandlung.
Quellen
- Das Gesundheitsportal medondo.health
- Skrobot A, Demkow U, Wachowska M. Immunomodulatory Role of Vitamin D: A Review. Adv Exp Med Biol. 2018;1108:13-23.
- Gao W, Tang H, Wang D, Zhou X, Song Y, Wang Z. Effect of short-term vitamin D supplementation after nonsurgical periodontal treatment: A randomized, double-masked, placebo-controlled clinical trial. J Periodontal Res. 2020 Jun;55(3):354-362.
- Küchler EC, Schröder A, Teodoro VB, Nazet U, Scariot R, Spanier G, Proff P, Kirschneck C. The role of 25-hydroxyvitamin-D3 and vitamin D receptor gene in human periodontal ligament fibroblasts as response to orthodontic compressive strain: an in vitro study. BMC Oral Health. 2021 Aug 6;21(1):386.
- Fulton A, Amlani M, Parekh S. Oral manifestations of vitamin D deficiency in children. Br Dent J. 2020 Apr;228(7):515-518. doi: 10.1038/s41415-020-1424-y. PMID: 32277206.
- Dragonas P, El-Sioufi I, Bobetsis YA, Madianos PN. Association of Vitamin D With Periodontal Disease: A Narrative Review. Oral Health Prev Dent. 2020;18(1):103-114.
- Referenzwerte der Deutschen Gesellschaft für Ernährung für Vitamin D
- Gemeinsame Expertenkommission zur Einstufung von Stoffen. Stellungnahme zu Vitamin-D-haltigen Produkten (01/2016) Revision 1.1 (2017)
Retinierte Zähne: Wenn Zähne im Kiefer festsitzen
Die Entwicklung des menschlichen Gebisses ist eine spannende Sache – vor allem während des Zahnwechsels, wenn die Milchzähne den bleibenden Zähnen weichen. Bei den meisten geschieht das ohne Probleme. In manchen Fällen kann es aber passieren, dass einzelne Zähne an falscher Stelle oder gar nicht durchbrechen wollen.
Wenn ein bleibender Zahn auch eineinhalb Jahre nach der normalen Durchbruchszeit noch teilweise oder vollständig im Kiefer verharrt, spricht man von einem retinierten (=festgehaltenen) oder impaktierten (=eingeklemmten) Zahn. Häufig sucht sich der Zahn dann einen anderen Platz im Kiefer, bricht entweder gar nicht oder in eine falsche Richtung durch.gen. Und auch bei einer kieferorthopädischen Behandlung braucht der
Retinierte Zähne: Welche Zähne können im Kiefer betroffen sein?
Am häufigsten sind Weisheitszähne von einer Retention und Verlagerung betroffen. Aber auch Eckzähne, die zweiten kleinen Backenzähne oder Schneidezähne können betroffen sein. Schaut man insbesondere auf die Eckzähne, wird die weltweite Rate von Verlagerungen mit ein bis drei Prozent angegeben. Dabei sind Frauen häufiger als Männer betroffen.
Das sind die möglichen Ursachen:
Für retinierte und impaktierte Zähne gibt es verschiedene Ursachen. Wie bei allen Fehlentwicklungen von Zahnstellung und Bisslage spielen genetische Faktoren und Umweltaspekte eine Rolle. Vor allem Platzprobleme, eine gestörte Koordination während des Zahndurchbruchs sowie Traumata (z. B. durch einen Unfall mit Schädigung der Zähne), sind dafür verantwortlich, dass ein Zahn im Kiefer bleibt oder sich verlagert.
Durch retinierte Zähne können Fehlentwicklungen und Zahnschäden entstehen
Verharren Zähne nicht nur im Knochen, sondern sind zusätzlich auch verlagert, werden sie durch zwei Faktoren in Abhängigkeit von ihrer Lage unterschieden:
- palatinal: der Zahn zeigt “zum Gaumen hin“ oder lingual: zur Zunge hin
- vestibulär bzw. bukkal: der Zahn zeigt “zur Wange hin”
Bleiben diese retinierten Zähne unbehandelt, kann es zu weitreichenden Störungen der Gebissentwicklung mit Fehlstellungen von Zähnen und Kiefern führen. Retinierte Zähne können schief im Knochen liegen und durch ihre Verlagerung Druck auf die Wurzeln der Nachbarzähne ausüben. Das ist ein unangenehmes Gefühl und kann zu Schädigungen der Wurzeln der benachbarten führen. Auch der ästhetische Aspekt sollte bei retinierten Zähnen nicht vergessen werden. Oft fallen die Milchzähne bei verlagerten Zähnen nicht aus und so kann z.B. ein Milcheckzahn lange unbemerkt in der Zahnreihe verbleiben, bis der Größenunterschied zu den bleibenden
Retinierte Zähne: Frühzeitige Diagnose ist das A und O
Eine frühzeitige Diagnose ist wichtig, um die richtigen Therapieschritte einleiten zu können . So kann der Fachzahnarzt für Kieferorthopädie mithilfe von Röntgenbildern die Lage des betreffenden Zahns beurteilen und erkennen, ob eine Durchbruchsstörung vorliegt. In bestimmten Fällen, z. B. wenn ein operativer Eingriff zur Freilegung eines Zahnes erforderlich ist, kann zusätzlich eine dreidimensionale Volumentomografie (DVT) gemacht werden. Damit kann die Lage exakt diagnostiziert werden.
Retinierte und verlagerte Zähne können durch kieferorthopädische Behandlungsmaßnahmen in den Zahnbogen eingeordnet werden. Ob die Therapie erfolgreich ist, hängt dabei auch vom Alter des Patienten ab. Gerade aus diesem Grund ist eine frühzeitige Diagnose umso wichtiger.
Wie können retinierte Zähne eingeordnet werden?
Wenn die Ausgangslage des retinierten Zahnes günstig ist, d.h. die Zahnwurzel parallel zu den Nachbarzähnen steht, dann reicht häufig ein “Platzschaffen” aus. Das geschieht mittels einer Zahnspange. Ob eine aktive Platte, eine Gaumennahterweiterungs--Apparatur (GNE), Aligner oder eine feste Zahnspange zum Einsatz kommen, entscheidet der Kieferorthopäde anhand des Befundes.
Spätestens wenn ausreichend Platz für den verlagerten bzw. retinierten Zahn geschaffen wurde, muss der verbliebene Milchzahn entfernt werden. Der Milchzahn kann den Durchbruch zusätzlich behindern, da seine Wurzel von seinem Nachfolger nicht ausreichend resorbiert, d.h. abgebaut wird. Sollte es nicht zu einer Spontaneinstellung des Nachfolgers kommen, muss die Zahnkrone freigelegt werden. Das bedeutet, dass die Schleimhaut und der Knochen über dem verlagerten Zahn entfernt werden, damit ein Knöpfchen oder Bracket auf der freigelegten Zahnkrone befestigt werden kann. An dem geklebten Knöpfchen oder Bracket wird ein Goldkettchen oder eine Gummikette befestigt. Durch regelmäßige Aktivierung wird der Zahn in Richtung Zahnreihe bewegt. Wenn der Zahn bzw. die Wurzel ungünstig gedreht ist, kann dieses Verfahren recht langwierig sein, da der Zahn langsam in mehreren Dimensionen positioniert werden muss.
Eine Alternative zur klassischen Zahnfreilegung mit anschließendem Zug zur Einordnung, ist die autogene Transplantation von verlagerten Zähnen. Im ersten Schritt muss ebenfalls ausreichend Platz zur Einordnung des verlagerten Zahnes geschaffen werden, was meist mit einer festen Zahnspange geschieht. Im zweiten Schritt wird vom Mund-, Kiefer-, Gesichtschirurgen oder Oralchirurgen der verlagerte Zahn komplett freigelegt und vorsichtig in die richtige Position transplantiert. Danach wird der Zahn durch die Einbindung in die feste Zahnspange geschient und kann an seinem neuen Ort einwachsen. Die 5-Jahres-Überlebensrate beträgt bei jugendlichen Zähnen ca. 90 Prozent, bei ausgewachsenen Zähnen etwa 82 Prozent. Durch die autogene Transplantation von verlagerten Zähnen können lange Behandlungszeiten und aufwendige mechanische Apparaturen zur Einordnung verlagerter Zähne vermieden werden. Nur in seltenen Fällen ist eine chirurgische
Das Verfahren der autogenen Transplantation (autogene TX) kann auch zur Transplantation von Weisheitszähnen oder anderen Zähnen erfolgreich angewendet werden, wenn z.B. der Nachfolger durch eine Nichtanlage oder ein Trauma fehlt.
Grundsätzlich gilt: Für jeden Schwierigkeitsgrad im Bereich der retinierten und impaktierten Zähne gibt es eine Behandlungsmöglichkeit. Eine frühzeitige Diagnose ist dabei entscheidend für den Therapieerfolg.
Quellen
- Das Gesundheitsportal medondo.health
- Harzer W.: Retention von Zähnen. Ätiologie, Diagnostik und Therapie. In: Diedrich P. (Hrsg.): Kieferorthopädie III. Elsevier Verlag. München 2002. S. 75-99.
- Hennessen G, Machotta T, Schäffler A: Retinierte und verlagerte Zähne sowie Weisheitszähne. In: Schäffler A. (Hrsg.): Gesundheit heute. Trias Verlag. Stuttgart 2014. Überarbeitung und Aktualisierung: Kempinski S.
- Kaczor-Urbanowicz K, Zadurska M, Czochrowska E: Impacted Teeth: An Interdisciplinary Perspective. In: Adv Clin Exp Med. May-Jun 2016;25(3):575-85.
- Positionspapier der Deutschen Gesellschaft für Kieferorthopädie zum medizinischen Nutzen kieferorthopädischer Behandlung. Mai 2018.
- Stosic E: Zufallsbefunde im Orthopantomogramm: Eine Übersicht über die alters- und geschlechtsspezifische Verteilung. Dissertation. Universität Zürich. 2014. S. 55.
- Wissenschaftliche Arbeit • Prof. Dr. Dr. Dirk Nolte (mkg-muc München) (autogene-zahntransplantation.de)
- Suwanapong T, Waikakul A, Boonsiriseth K, Ruangsawasdi N. Pre- and peri-operative factors influence autogenous tooth transplantation healing in insufficient bone sites. .BMC Oral Health. 2021 Jun 29;21(1):325.
- S2k-Leitlinie “Operative Entfernung von Weisheitszähnen“. Langversion. DGMKG, DGZMK. August 2019.
Funktionsanalyse: notwendige Diagnostik bei CMD
Probleme mit dem Kausystem führen häufig zu Schmerzen und anderen Beschwerden. Bei Verdacht auf eine solche craniomandibuläre Dysfunktion (CMD) schafft eine Funktionsanalyse am Kiefergelenk Klarheit. Außerdem ist sie vor jeder kieferorthopädischen Behandlung und vor größeren zahnärztlichen Rekonstruktionen notwendig, um eine Funktionsstörung auszuschließen.
Unser Kauorgan ist ein perfekt funktionierendes System. Es besteht im Wesentlichen aus den Zähnen und Kieferknochen, den Kiefergelenken, miteinander agierenden Muskelpaaren sowie einem komplexen Band- und Gelenkkapsel-Apparat. Deren gemeinsames Zusammenspiel ermöglicht es uns, den Mund zu öffnen und zu schließen. Es lässt uns den Unterkiefer nach vorn und seitwärts bewegen, sodass
Durch Fehlfunktionen der Kaumuskeln und Kiefergelenke kann dieses sogenannte craniomandibuläre System (lateinisch cranium = Schädel; mandibula = Unterkiefer) aus dem Gleichgewicht geraten. Die Folge sind meist schmerzhafte Beschwerden: Es tut weh beim Mundöffnen oder Kauen, es knackt und reibt im Kiefergelenk. Kiefer, Zähne oder Ohren schmerzen. Manche Betroffenen berichten von dem Gefühl, dass ihre Zähne nicht mehr richtig aufeinanderpassen. Auch Kopfschmerzen können ein Zeichen einer CMD sein. Solche Funktionseinschränkungen des Kauorgans, die in seltenen Fällen auch schmerzlos sein können, werden unter dem Begriff craniomandibuläre Dysfunktion (CMD) zusammengefasst.
Ist das Kausystem in seiner Funktion gestört, kann das eine geplante kieferorthopädische Behandlung verzögern oder sogar verbieten. Das Gleiche gilt für zahnärztliche Maßnahmen. Denn beides könnte das bereits beeinträchtigte System zusätzlich belasten. Eine kieferorthopädische Behandlung kann aber auch der gezielten Behandlung einer CMD dienen. Voraussetzung dafür: Die Ursachen der Störung müssen zuerst individuell abgeklärt werden. Eine enge interdisziplinäre Kooperation von Zahnärzten und Kieferorthopäden ist wichtig.
Welche Ursachen hat eine CMD?
Faktoren, die eine CMD auslösen können, gibt es viele. Vom Zähneknirschen oder -pressen über Fingernägelkauen, Zahnfehlstellungen, veränderte Zahnkontakte bis hin zu Problemen beim Zusammenbeißen. All diese Gründe können zu Über- oder Fehlbelastungen von Kaumuskulatur und Kiefergelenken führen. Selbst Fehlhaltungen des Kopfes oder Verletzungen, z. B. ein Sturz auf das Kinn oder den Rücken, kommen als Ursachen infrage. Ein durch einem Autounfall ausgelöstes Schleudertrauma kann langfristig Auswirkungen auf die Halswirbelsäule und den Kiefer haben.
CMD-Diagnostik erfordert Know-how und Erfahrung
Leidet ein Patient unter Problemen mit der Kaumuskulatur oder dem Kiefergelenk, müssen diese im Vorfeld einer kieferorthopädischen Behandlung oder zahnärztlichen Therapiemaßnahmen zwingend abgeklärt werden. Das geschieht mithilfe einer Funktionsanalyse durch den entsprechend ausgebildeten Fachzahnarzt für Kieferorthopädie oder Zahnarzt. Dieser klärt durch eine funktionelle Gebissanalyse ab, ob und inwieweit Funktionsstörungen des Kauorgans vorliegen und wie diese behoben werden können.
Was wird bei einer Funktionsanalyse des Kiefers gemacht?
Zunächst fragt der Kieferorthopäde oder Zahnarzt die Beschwerde-Vorgeschichte und eventuelle Vorbehandlungen in einer speziellen CMD-Anamnese ab. Anschließend erfolgt eine klinische und manuelle Funktionsanalyse. Diese Untersuchung bildet die Grundlage der Diagnostik bei CMD. Die Ursachen der Fehlfunktion werden ermittelt, Störungsumfang sowie Schmerzen erfasst und eine visuelle Analyse vorliegender Zahn- und Kieferfehlstellungen durchgeführt. Durch manuelles Abtasten der Gesichts- und Kaumuskeln werden schmerzhafte Bereiche ermittelt.
Die Beweglichkeit des Unterkiefers, Funktion und Belastung der Kiefergelenke sowie die Kontaktverhältnisse der Zähne werden geprüft. Auch psychosoziale Aspekte wie z.B. Stress werden als mögliche Ursachen abgeklärt.
Bestätigt sich der Verdacht auf eine CMD, können ergänzende Untersuchungen zum Einsatz kommen, die eine noch differenziertere Diagnose ermöglichen (instrumentelle Funktionsanalyse). Bei der instrumentellen Funktionsanalyse stellt man Lage und Bewegungen der Kiefergelenke dreidimensional dar und analysiert sie. Dabei können Gipsmodelle und ein sogenannter Artikulator helfen, mit dem man die Gelenkbewegungen des Patienten simuliert. Alternativ können auch computergestützte Verfahren die Bewegungen und Druckverhältnisse digital abbilden. Röntgenuntersuchungen oder andere bildgebende Verfahren wie die Kernspintomographie können je nach Indikation sinnvolle Ergänzungen sein.
Aufbissschienen: wirkungsvolles Therapiemittel bei CMD
Zur Therapie craniomandibulärer Dysfunktionen haben sich herausnehmbare Aufbissschienen im Ober- oder Unterkiefer bewährt. Die Tragezeit wird individuell vom Zahnarzt oder Kieferorthopäden anhand der Diagnose festgelegt. Die Schienen helfen der verspannten Kaumuskulatur, sich zu lösen und schützen die Zähne vor weiterer Abnutzung. Die Kiefergelenksschienen dürfen nicht mit Schienen zur Zahnkorrektur (Aligner) oder Schienen zur Retention (Halteschienen nach kieferorthopädischer Behandlung) verwechselt werden.
Soll jedoch die Struktur und Stellung der Kiefergelenke verändert bzw. die gesunde Kiefergelenksstellung wiederhergestellt werden, werden individuelle adjustierte Schienen eingesetzt. Solche Positionierungsschienen werden aufwändig gefertigt und berücksichtigen die Lage des Unterkiefers im Zusammenspiel von Kaumuskulatur und Kiefergelenken. Eine spezielle Bissnahme und Bissregistrierung sind Voraussetzung für die zahntechnische Umsetzung. Durch die therapeutischen Aufbissschienen werden die Kiefergelenke neu zentriert.
Darüber hinaus kann mithilfe physiotherapeutischer oder osteopathischer Maßnahmen die Kaumuskulatur gezielt trainiert werden. Schmerzhafte CMD-Beschwerden lassen sich so erfolgreich behandeln. Ist die Schienentherapie allein nicht erfolgreich, muss man abklären, ob weitere Behandlungsoptionen notwendig sind. Diese können z. B. eine kieferorthopädische Korrektur mit Zahnspangen oder Alignern, die zahnärztliche Rekonstruktion von Zähnen, eine prothetische Bisshebung oder sogar chirurgische Eingriffe sein.
Gesetzliche Krankenkassen übernehmen keine Kosten für die Funktionsanalyse des Kausystems
Leider wird die für eine CMD-Diagnose unabdingbare Funktionsanalyse von Kaumuskulatur und Kiefergelenken nicht im Leistungskatalog der gesetzlichen Krankenkassen berücksichtigt und gesetzlich Versicherte müssen die wichtige Investition in die Funktionsgesundheit des Gebisses selbst tätigen. Das Sozialgesetzbuch V (SGB V) regelt im § 28, Abs. 2, Satz 8, dass funktionsanalytische und funktionstherapeutische Maßnahmen keine vertragszahnärztlichen Leistungen sind.. Im GKV-Bereich sind diese obligaten Leistungen daher vom Patienten zu bezahlen. Eine zahnärztliche Zusatzversicherung kann sinnvoll sein.
Die Regelungen zur Kostenbeteiligung der gesetzlichen Krankenlassen an Aufbissschienen und Rezepten zur Physiotherapie sind sehr komplex und sollten individuelle mit dem Zahnarzt oder Kieferorthopäde besprochen werden.
Fazit:
Die Durchführung der Funktionsanalyse vor größeren zahnmedizinischen Rekonstruktionen und einer kieferorthopädischen Behandlung ist aus forensischen und medizinischen Gründen unumstritten. Dennoch wird gerade von Internetanbietern der Alignertherapie dieser zahnmedizinische Standard unterschritten.
Quellen
- S3-Leitlinie "Diagnostik und Behandlung von Bruxismus"
- Das Gesundheitsportal medondo.health
- Graff-Radford SB, Abbott JJ. Temporomandibular Disorders and Headache. Oral Maxillofac Surg Clin North Am. 2016 Aug;28(3):335-49.
- Gonçalves DA, Camparis CM, Franco AL, Fernandes G, Speciali JG, Bigal ME. How to investigate and treat: migraine in patients with temporomandibular disorders. Curr Pain Headache Rep. 2012 Aug;16(4):359-64.
- Contreras EFR, Fernandes G, Ongaro PCJ, Campi LB, Gonçalves DAG. Systemic diseases and other painful conditions in patients with temporomandibular disorders and migraine. Braz Oral Res. 2018 Jul 23;32:e77.
- Garrigós-Pedrón M, La Touche R, Navarro-Desentre P, Gracia-Naya M, Segura-Ortí E. Effects of a Physical Therapy Protocol in Patients with Chronic Migraine and Temporomandibular Disorders: A Randomized, Single-Blinded, Clinical Trial. J Oral Facial Pain Headache. 2018 Spring;32(2):137-150.
- Instrumentelle Funktionsanalyse – Prinzipien und Anwendung. Wissenschaftliche Stellungnahme der Deutschen Gesellschaft für Zahn-, Mund und Kieferheilkunde (DGZMK). DZZ 2002.
- Thurau H., Van Sprundel N.: Die radiologische Darstellung des Kiefergelenks. ddm 2016 (1). 45-51
- Bumann A, Zukorlic H, Christ C, Petrov L: Medizinische und forensische Anforderungen an die Funktionsanalyse in der täglichen kieferorthopädischen Praxis. Quintessenz Kieferorthopädie 2020;34(4):397–408
Wie bleiben Aligner und Schienen länger sauber und klar?
Wie das tägliche Zähneputzen gehört bei einer Aligner-Behandlung die gründliche Reinigung der Zahnschiene zur Routine. Auf was man achten muss, damit sie sauber und klar bleiben, erklären wir in unserem Beitrag.
Unter Alignern versteht man Zahnschienen, die eine Fehlstellung der Zähne beheben können. Sie gehören damit zu den therapeutischen Korrekturschienen. Daneben gibt es auch andere Schienen, etwa die Retentionsschiene, die Tiefziehschiene oder Knirscherschiene für die Nacht, wie sie etwa Menschen nutzen, die nachts mit ihren Zähnen knirschen. Egal, ob therapeutisch oder nicht: Sie alle bedürfen regelmäßiger, fachgerechter und gründlicher Pflege.
Pflege der Aligner: Das sollte man machen
Damit sich an Schienen keine hartnäckigen Beläge und Verschmutzungen anlagern, die einen Nährboden für Bakterien bilden, ist eine regelmäßige und gründliche Reinigung wichtig. Die herausnehmbaren Schienen sollten am besten bei jedem Zähneputzen mit geputzt werden, also mindestens zweimal täglich. Vorher aber bitte Hände waschen! Die Schienen einfach unter lauwarmem Wasser spülen oder, wenn nötig, einen Tropfen Spülmittel auf der Schiene verreiben. Danach mit einer weichen Zahnbürste mit Zahnpasta putzen und anschließend rückstandslos abspülen. Das war’s.
Einmal pro Woche kann eine intensivere Reinigung mit speziellen Aligner-Reinigungstabs vorgenommen werden. Sie entfernen festsitzende Ablagerungen und wirken tiefergehend als die tägliche Reinigung. Sie greifen das Material aber auch stärker an, weswegen man diese Art der Reinigung zurückhaltend einsetzen sollte.
Pflege der Aligner: Das sollte man lassen
Es ist wichtig, seine Aligner richtig zu pflegen, sonst kann das Material schnell spröde werden oder sich verfärben. Viele greifen zu bewährten Hausmitteln wie Natron oder Essig- bzw. Zitronenreiniger. Finger weg davon! Diese schaden den Schienen ebenso sehr wie Gebissreiniger-Tabletten und einige verfärbende Mundspülungen, die man ebenfalls nicht zur Reinigung nutzen sollte. Was ebenfalls gar nicht geht: Aligner in die Spülmaschine packen.
Bitte kein kochendes Wasser verwenden, da sich die Zahnspange verformen kann.
Nicht nur bei der Reinigung muss man aufpassen, auch bei dem, was man konsumiert. Nikotin, Kaffee und Tee, aber auch andere Genuss- und Lebensmittel wie Gewürze, Fruchtsaft oder Rotwein (die dafür bekannt sind, Zähne zu verfärben) hinterlassen ihre Spuren auf Alignern und auf den auf den Zähnen geklebten Attachments. Die Folge können tiefgehende Verfärbungen bzw. Eintrübungen der Schiene sein. Deshalb sollte man generell die Schiene während des Essens herausnehmen und vor dem Wiedereinsetzen die Zähne putzen. Das gleiche gilt für alle Getränke - außer Wasser.
Ist ein Aligner trotz korrekter Pflege eingetrübt, kann eine wiederholte, gründliche Reinigung helfen. Zum Glück werden die Korrektur-Aligner in der Regel alle 7-21 Tage durch die nachfolgende Schiene ersetzt.
Vorteil der Aligner-Therapie
Ein besonderer Vorteil der Aligner-Therapie im Gegensatz zur kieferorthopädischen Behandlung mit einer festen Zahnspange ist, dass die tägliche Zahnpflege wie gewohnt mit Zahnbürste, Zahnpasta und Zahnseide erfolgen kann. Dabei spielt es keine Rolle, ob Sie eine elektrische Zahnbürste oder eine Handzahnbürste benutzen. Auf die richtige Putztechnik kommt es. Eine regelmäßige professionelle Zahnreinigung beim Zahnarzt ist ebenfalls anzuraten.
Quellen
- Tsolakis AΙ, Kakali L, Prevezanos P, Bitsanis I, Polyzois G (2019). Use of Different Cleaning Methods for Removable Orthodontic Appliances: A Questionnaire Study.Oral Health Prev Dent. 2019;17(4):299-302.
- Bernard G, Rompré P, Tavares JR, Montpetit A (2020). Colorimetric and spectrophotometric measurements of orthodontic thermoplastic aligners exposed to various staining sources and cleaning methods. Head Face Med. 2020 Feb 18;16(1):2.
- Fathi H, Martiny H, Jost-Brinkmann PG (2015). Efficacy of cleaning tablets for removable orthodontic appliances: an in vivo pilot study. J Orofac Orthop. 2015 Mar;76(2):143-51.
- Razzak A Ghazal A, Idris G, Hajeer M Y, Alawer K, Cannon R D (2019). Efficacy of removing Candida albicans from orthodontic acrylic bases: an in vitro study. BMC Oral Health. 2019 May 2;19(1):71.
- Paranhos HF, Silva-Lovato CH, de Souza RF, Cruz PC, de Freitas-Pontes KM, Watanabe E, Ito IY (2009). Effect of three methods for cleaning dentures on biofilms formed in vitro on acrylic resin. J Prosthodont. 2009 Jul;18(5):427-31.
- Kuei-Ling Hsu, A A, Martini Garcia I, Mezzomo Collares F, DePaola L, Melo M A (2020). Assessment of surface roughness changes on orthodontic acrylic resins by all-in-one spray disinfectant solutions. J Dent Res Dent Clin Dent Prospects. Spring 2020;14(2):77-82.
- Chang CS, Al-Awadi S, Ready D, Noar J (2014). An assessment of the effectiveness of mechanical and chemical cleaning of Essix orthodontic retainer. J Orthod. 2014 Jun;41(2):110-7.
- Albanna RH, Farawanah HM, Aldrees AM (2017). Microbial evaluation of the effectiveness of different methods for cleansing clear orthodontic retainers: A randomized clinical trial. Angle Orthod. 2017 May;87(3):460-465.
- Meto A, Colombari B, Castagnoli A, Sarti M, Denti L, Blasi E (2019). Efficacy of a Copper-Calcium-Hydroxide Solution in Reducing Microbial Plaque on Orthodontic Clear Aligners: A Case Report. Eur J Dent. 2019 Jul;13(3):478-484
- Wible E, Agarwal M, Altun S, Ramir T, Viana G, Evans C, Lukic H, Megremis S, Atsawasuwan P (2019). Long-term effects of various cleaning methods on polypropylene/ethylene copolymer retainer material. Angle Orthod. 2019 May;89(3):432-437.
- Ribeiro Rocha GDS, Neves Duarte T, de Oliveira Corrêa G, Nampo FK, de Paula Ramos S (2020). Chemical cleaning methods for prostheses colonized by Candida spp.: A systematic review. J Prosthet Dent. 2020 Dec;124(6):653-658.
- Batoni G, Pardini M, Giannotti A et al (2001).: Effect of removable orthodontic appliances on oral colonisation by mutans streptococci in children. Eur J Oral Sci 2001;109:388–392.
- Eichenauer J, Serbesis C, Ruf S: Cleaning removable orthodontic appliances: a survey. J Orofac Orthop 2011;72:389–395.
- Fathi H, Martiny H, Jost-Brinkmann P-G: Efficacy of cleaning tablets for removable orthodontic appliances. J Orofac Orthop 2015;76:143–151.
- Schlagenhauf U, Tobien P, Engelfried P: Effects of orthodontic treatment on individual caries risk parameters. Dtsch Zahnärztl Z 1989;44:758–760. •
- von Wallis, Engel S, Jost-Brinkmann P-G: Reinigung von PMMA-Kunststoff in einer Geschirrspülmaschine. Oralprophylaxe Kinderzahnheilkd 2015;37:82–86
- Das Gesundheitsportal medondo.health
- Kieferorthopädische Apparaturen: Darf die Zahnspange in die Spülmaschine, zm-online
Retainer nach der Zahnkorrektur: So bleiben Zähne, wo sie sind
,„Wow, was für schöne, gerade Zähne!“ Tut gut, wenn man nach Abschluss seiner kieferorthopädischen Behandlung so ein Kompliment bekommt. Damit das Ergebnis auch erhalten bleibt, muss es aber entsprechend gesichert werden. Durch Haltespangen, Halteschienen oder sogenannte Retainer.
Warum verschieben sich Zähne wieder?
Zähne neigen leider dazu, sich nach einer aktiven kieferorthopädischen Korrektur wieder in ihre vorherige Position zurückzubewegen. Solch ein Rückfall (Rezidiv) kann in jedem Alter auftreten und ist ein ganz natürlicher Prozess. Er kann z. B. durch die Kräfte der parodontalen Fasern entstehen, welche die Zähne umgeben. So tendieren diese Fasern dazu, die Zähne nach der Korrektur wieder in ihre alte Position zurückzuziehen. Dies kann insbesondere dann passieren, wenn während der Behandlung viel Platz im Zahnbogen geschaffen werden musste oder Zähne stark gedreht wurden.
Je ausgeprägter die Fehlstellung, desto höher das Rückfallrisiko
Aber auch wachstums-, entwicklungs- und altersbedingte Veränderungen des Gebisses können die Stabilität eines erzielten kieferorthopädischen Behandlungsergebnisses beeinträchtigen. Je stärker eine Fehlstellung vor der KFO- Therapie ausgeprägt war und je länger diese bestand, desto höher ist das Risiko, dass die Zähne sich wieder verschieben. Um einer Zahnverschiebung vorzubeugen, muss also zwingend eine Behandlungsnachsorge erfolgen – die sogenannte Retention mithilfe von Halteklammern.
Welche Halteklammer ist die Richtige?
Der Begriff „Retention“ ist vom lateinischen Wort retinire (zurückhalten) abgeleitet. In der Kieferorthopädie versteht man darunter das Stabilisieren, Absichern und Bewahren des erreichten Resultats nach der Behandlung mit einer Zahnspange oder Zahnschiene. Über die Art und den Umfang der nach einer KFO-Behandlung erforderlichen Retentionsmaßnahmen entscheidet der Fachzahnarzt für Kieferorthopädie. Er verfügt über das entsprechende Wissen, die hierbei relevanten Faktoren zu bewerten und im Einklang mit den natürlichen Entwicklungsvorgängen das individuell passende Retentionsgerät zu finden.
Herausnehmbare Klammer oder festsitzende Retainer? Oder beides?
Es gibt viele Arten von Retainern, Haltespangen oder Retentionsschienen. Sie sind entweder herausnehmbar oder hinter den Zähnen befestigt. Bei einer KFO-Behandlung mit einer losen Spange kann diese nach Therapieende bis zum Wachstumsende mit Mitte 20 zur Retention einfach weitergetragen werden. So festigen sich die Zähne in ihrer neuen Stellung. Man spricht heute sogar von life long retention.
Wurde eine feste Zahnspange mit Brackets getragen, wird häufig mit herausnehmbaren Retentionsspangen aus Kunststoff gearbeitet. Eine nachhaltige Möglichkeit zum Stabilisieren ist der festsitzende Kleberetainer, oft auch Lingualretainer genannt. Hierbei handelt es sich um einen dünnen Draht, der hinter die Frontzähne geklebt wird. Das geschieht in der Regel von Eckzahn zu Eckzahn im Ober- oder Unterkiefer oder in beiden Kiefern. Der große Vorteil der festsitzenden Retainer gegenüber herausnehmbaren Haltespangen oder Schienen ist, dass der Draht 24 Stunden im Mund ist und dadurch eine zuverlässige Dauerretention garantiert.
Viele Zahnärzte und Kieferorthopäden empfehlen gerade in der ersten Zeit nach der Beendigung der aktiven Zahnbewegung feste Retainerdrähte hinter den Frontzähnen und zusätzlich herausnehmbare Haltespangen, um eine optimale Stabilität auch im hinteren Bereich zu gewährleisten und die Kieferlage zueinander zu gewährleisten.
Wie lange muss die Haltespange benutzt werden?
Definitiv gilt: je länger, desto besser, aber mindestens bis zum Wachstumsabschluss. Es gibt aber auch Fälle, in denen der Retainer lebenslang getragen werden muss, etwa wegen der Ausprägung und Dauer der Zahnfehlstellung oder parodontaler
Ein herausnehmbarer Retentionsklammer erfordert eine gewisse Disziplin. Das gilt für Kinder, Jugendliche und selbstverständlich auch für Erwachsene. Denn nur, wer seine Nachtschiene so trägt, wie vom Kieferorthopäden vorgegeben, beugt aktiv einem Rückfall entgegen. Geschieht dies nicht, kann sich die Stellung der Zähne bereits binnen kürzester Zeit wieder verändern. Je nachdem, wie lange nicht gesichert wurde, muss dann entweder ein neuer Retainer angefertigt werden – oder sogar eine neue Behandlung begonnen werden. Wichtig ist zudem das regelmäßige Wahrnehmen von Nachsorgeterminen in der Praxis, bei denen der Kieferorthopäde neben der Stellung der Zähne auch den Sitz der Retainer prüfen kann.
Hilfe, die Klammer passt nicht mehr!
Passen die Retentionsklammern nicht mehr richtig? Oder hat sich der feste Retainer hinter den Frontzähnen abgelöst? Ist der Draht sogar gebrochen? Dann bitte schnellstmöglich die Praxis aufsuchen.
Wie putzt man die Zähne mit einem Retainer richtig?
Und, last but not least: die Mundhygiene. Sie ist nicht nur während der aktiven Behandlung von großer Wichtigkeit, sondern auch während der Stabilisierungsphase. Herausnehmbaren Retentionsklammern oder Zahnschienen reinigt man vor und nach dem Einsetzen mit Zahnbürste und Zahncreme. Bei einem Kleberetainer hat sich neben dem gründlichen Zähneputzen (am besten mit einer elektrischen Zahnbürste) der vorsichtige Einsatz von Zahnseide über dem Retainer oddr Superfloss bzw. Interdentalbürsten bewährt.
Expertentipp: Mit an den Enden verstärkter Zahnseide kann man auch in die Zwischenräume unter dem Retainer gut einfädeln und gründlich die Zahnzwischenräume reinigen!
Quellen
- Das Gesundheitsportal medondo.health
- Bückmann B: Kieferorthopädie. Stiftung Warentest Verlag. 2009. S. 68-70.
- Ihlow D, Rudzki I (Hrsg.): Kieferorthopädische Retention. Kriterien, Regeln und Maßnahmen der Rezidivprophylaxe. Thieme Verlag 2018. Stuttgart, New York. S. 14-20, 22.
- Littlewood SJ, Kandasamy S, Huang G. Retention and relapse in clinical practice. Aust Dent J. 2017 Mar;62 Suppl 1:51-57. doi: 10.1111/adj.12475. PMID: 28297088.
- Johnston CD, Littlewood SJ. Retention in orthodontics. Br Dent J. 2015 Feb 16;218(3):119-22. doi: 10.1038/sj.bdj.2015.47. PMID: 25686428.
- Andriekute A, Vasiliauskas A, Sidlauskas A. A survey of protocols and trends in orthodontic retention. Prog Orthod. 2017 Oct 9;18(1):31. doi: 10.1186/s40510- 017-0185-x. PMID: 28990138; PMCID: PMC5632597.
- Padmos JAD, Fudalej PS, Renkema AM. Epidemiologic study of orthodontic retention procedures. Am J Orthod Dentofacial Orthop. 2018 Apr;153(4):496- 504. doi: 10.1016/j.ajodo.2017.08.013. PMID: 29602341.
- Costa RSMD, Vedovello SAS, Furletti-Góes VF, Custodio W, Venezian GC. Orthodontist and periodontist's knowledge, attitudes and aspects of clinical practice, regarding fixed lower orthodontic retainers. Dental Press J Orthod. 2021 Aug 27;26(4):e2119276. doi: 10.1590/2177-6709.26.4.e2119276.oar. PMID: 34468561; PMCID: PMC8405138.
- Littlewood SJ, Millett DT, Doubleday B, Bearn DR, Worthington HV. Retention procedures for stabilising tooth position after treatment with orthodontic braces. Cochrane Database Syst Rev. 2016 Jan 29;2016(1):CD002283. doi: 10.1002/14651858.CD002283.pub4. PMID: 26824885; PMCID: PMC7138206.
- Molyneaux C, Sandy JR, Ireland AJ. Orthodontic retention and the role of the general dental practitioner. Br Dent J. 2021 Jun;230(11):753-757. doi: 10.1038/s41415-021-2875-5. Epub 2021 Jun 11. PMID: 34117434; PMCID: PMC8193161.
- Renkema AM, Padmos JAD, Wouters CAZ. Orthodontische retentie: problemen en oplossingen [Orthodontic retention: problems and problem-solving strategies]. Ned Tijdschr Tandheelkd. 2020 Dec;127(12):719-726. Dutch. doi: 10.5177/ntvt.2020.12.20107. PMID: 33367300.
- Al-Moghrabi D, Johal A, O'Rourke N, Donos N, Pandis N, Gonzales-Marin C, Fleming PS. Effects of fixed vs removable orthodontic retainers on stability and periodontal health: 4-year follow-up of a randomized controlled trial. Am J Orthod Dentofacial Orthop. 2018 Aug;154(2):167-174.e1. doi: 10.1016/j.ajodo.2018.01.007. PMID: 30075919.
